Home / Training / Manuals / Manual práctico para la Detección Visual de las Neoplasias Cervicales / Bases anatómicas y patológicas de la inspección visual
 /
/ 

fig 1.1: Anatomía general del cuello uterino

fig 1.2: Epitelio escamoso estratificado (x20).

fig 1.4: Localización de la unión escamoso-cilíndrica (UEC).

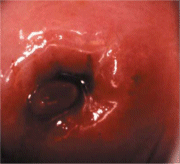
fig 1.7: (a) Inflamación del cérvix acompañada de ulceración, sangrado, necrosis, secreción amarilla-verduzca y de un exudado inflamatorio. (b) Cérvix inflamado, muy rojo, que ha perdido sus vellosidades en el epitelio cilíndrico, y cubierto de un exudado inflamatorio.

cuadro 1 Correlación entre NIC (neoplasia intraepitelial cervical, NIC o CIN según sus siglas en inglés), displasia y terminología Bethesda.

fig 1.8: Histología de una NIC1: las células displásicas están confinadas en el tercio inferior del epitelio (x20).

fig 1.9: Histología de una NIC2: las células atípicas aparecen sobretodo en los dos tercios inferiores del epitelio (x10).

fig 1.10: Histología de una NIC3: las células displásicas se distribuyen en el espesor epitelial con pérdida de polaridad de las células (x20).

fig 1.11: Cáncer cervical invasor temprano: obsérvese su superficie nodular, irregular, granulosa y que sangra al tacto.

fig 1.12: Cáncer cervical invasor avanzado: obsérvese el crecimiento proliferativo ulcerado preeminente similar a una coliflor, sangrado y la necrosis.

fig 1.13: Histología - Carcinoma escamocelular queratinizante bien diferenciado. Obsérvese la invasión del estroma por capas de células malignas (x10).

fig 1.14: Histología - Adenocarcinoma invasor bien diferenciado. Obsérvense las células malignas que bordean las criptas cervicales (x20).
Manual práctico para la Detección Visual de las Neoplasias Cervicales
Capítulo 1 / Bases anatómicas y patológicas de la inspección visual con ácido acético (IVA) y con solución yodoyodurada de Lugol (IVL)
Otro idioma: English / Français / Español / Turkish / /
/ 
Introducción
La inspección visual a simple vista del cuello uterino tras la aplicación de ácido acético al 5% (IVA) y/o solución de yodoyodurada de Lugol (IVL), constituye una prueba sencilla para detectar las lesiones cervicales precancerosas tempranas y el cáncer invasor temprano. La IVL corresponde a la prueba de Schiller al yodo que se empleaba en los años 1930 y 1940 para detectar las neoplasias cervicales. Esta prueba fue abandonada posteriormente cuando aparecieron las pruebas citológicas. Las dificultades en la implementación del tamizaje citológico del cáncer cervicouterino en contextos de bajo recurso hicieron que se comenzara a estudiarse la precisión de las pruebas alternativas como las IVA y IVL, que utilizan una tecnología simple que, sin embargo, permite una detección temprana de las neoplasias cervicales. Los resultados de las IVA y IVL están disponibles enseguida y no necesitan ningún servicio de laboratorio. La clasificación de los resultados de las IVA y IVL se fundamenta en los cambios de color observados en el cuello uterino (también denominado “cérvix”). La comprensión profunda de la anatomía, fisiología y patología del cuello uterino es totalmente esencial para la práctica eficaz de las IVA y IVL, y la interpretación de los resultados obtenidos con estas pruebas de tamizaje. Este manual se dirige al personal sanitario - médicos, enfermeros, comadronas y personal médico - deseoso de adquirir los conocimientos y competencias necesarias para la administración de las pruebas y el registro de sus resultados mediante la descripción de sus principios y aplicaciones.
Anatomía general del cuello uterino
El cuello uterino es la parte inferior del útero. De forma cilíndrica o cónica, mide de 3 a 4 cm de largo y 2.5 cm a 3.5 cm de diámetro. Las dimensiones y la forma del cuello uterino varían según la edad, el número de partos y el momento del ciclo hormonal de la mujer. La mitad inferior del cuello llamada intravaginal o porción vaginal, penetra en la vagina por su pared anterior, mientras la mitad superior, llamada la porción supravaginal, queda por encima de la vagina (figura 1.1).. El cuello uterino desemboca en la vagina por el orificio cervical externo. La porción supravaginal se une al cuerpo muscular del útero en el orificio cervical interno. El cuello de las mujeres que han tenido hijos es voluminoso, y el orificio externo se presenta como una ancha hendidura transversal. El orificio cervical externo de las nulíparas presenta el aspecto de una pequeña abertura circular (agujero de alfiler).
La porción del cuello uterino exterior al orificio externo se llama ectocérvix. Es la parte más fácilmente visualizable en la exploración con espéculo. La porción del cuello uterino superior al orificio externo se denomina endocérvix. El conducto endocervical, que atraviesa el endocérvix, conecta la cavidad uterina con la vagina y se extiende del orificio interno al externo. La parte superior de la cavidad vaginal que rodea la porción vaginal se denomina fondo de saco vaginal.
El estroma del cuello uterino consiste en un tejido fibromuscular denso atravesado por la trama vascular, linfática y nerviosa del cuello. La vascularización arterial del cuello uterino procede de las arterias ilíacas internas, a través de las ramas cervicales y vaginales de las arterias uterinas. Las ramas cervicales de las arterias uterinas descienden por las paredes laterales del cuello uterino en posición de las 3 y las 9 del reloj. Las venas del cuello corren paralelamente a las arterias y desembocan en el plexo venoso hipogástrico. Los vasos linfáticos del cérvix desembocan en los ganglios ilíacos comunes, externo e interno, obturador y parametriales. La inervación del cuello uterino procede del plexo hipogástrico. El endocérvix tiene terminaciones nerviosas sensitivas extendidas, que son escasas en el ectocérvix. En consecuencia, la mayoría de las mujeres tolera bien procedimientos como la biopsia o la crioterapia sin anestesia local. Como en el endocérvix también abundan las fibras simpáticas y parasimpáticas, la manipulación del endocérvix puede estimular estas terminaciones nerviosas y, a veces, producir en la paciente una reacción vasovagal o síncopes.
La porción del cuello uterino exterior al orificio externo se llama ectocérvix. Es la parte más fácilmente visualizable en la exploración con espéculo. La porción del cuello uterino superior al orificio externo se denomina endocérvix. El conducto endocervical, que atraviesa el endocérvix, conecta la cavidad uterina con la vagina y se extiende del orificio interno al externo. La parte superior de la cavidad vaginal que rodea la porción vaginal se denomina fondo de saco vaginal.
El estroma del cuello uterino consiste en un tejido fibromuscular denso atravesado por la trama vascular, linfática y nerviosa del cuello. La vascularización arterial del cuello uterino procede de las arterias ilíacas internas, a través de las ramas cervicales y vaginales de las arterias uterinas. Las ramas cervicales de las arterias uterinas descienden por las paredes laterales del cuello uterino en posición de las 3 y las 9 del reloj. Las venas del cuello corren paralelamente a las arterias y desembocan en el plexo venoso hipogástrico. Los vasos linfáticos del cérvix desembocan en los ganglios ilíacos comunes, externo e interno, obturador y parametriales. La inervación del cuello uterino procede del plexo hipogástrico. El endocérvix tiene terminaciones nerviosas sensitivas extendidas, que son escasas en el ectocérvix. En consecuencia, la mayoría de las mujeres tolera bien procedimientos como la biopsia o la crioterapia sin anestesia local. Como en el endocérvix también abundan las fibras simpáticas y parasimpáticas, la manipulación del endocérvix puede estimular estas terminaciones nerviosas y, a veces, producir en la paciente una reacción vasovagal o síncopes.

fig 1.1: Anatomía general del cuello uterino
Anatomía microscópica
Epitelio escamoso
El cuello uterino está recubierto por el epitelio escamoso estratificado y por el epitelio cilíndrico. Estos dos tipos de epitelio confluyen en la unión escamosocilíndrica. El ectocérvix está recubierto en gran parte por el epitelio escamoso estratificado no queratinizante que contiene glucógeno. Es opaco, tiene muchas capas celulares (15-20) (figura 1.2). Durante la inspección visual es de color rosado pálido. Presenta, en el fondo, una única capa de células basales redondas, con un núcleo grande de coloración oscura y poco citoplasma en la membrana basal (figura 1.2), que separa el epitelio del estroma subyacente. Las células basales se dividen y se diferencian para formar las capas celulares parabasales intermedias y superficiales. De la capa basal a la superficial, las células aumentan el tamaño de su citoplasma mientras se reduce el de su núcleo. Las células de las capas intermedia y superficial contienen glucógeno abundante en su citoplasma, que se tiñe intensamente de color pardo-caoba o negro tras aplicar la solución yodoyodurada de Lugol. Sin embargo, después de la menopausia, las células del epitelio escamoso no maduran más allá de la capa parabasal y no se acumulan en capas múltiples de células superficiales e intermedias. En consecuencia, el epitelio escamoso se vuelve delgado y atrófico. Así que aparece pálido y frágil, con manchas petequiales subepiteliales, por ser muy propenso a los traumatismos.

fig 1.2: Epitelio escamoso estratificado (x20).
Epitelio cilíndrico
El epitelio cilíndrico (a veces denominado epitelio mucíparo o glandular) cubre el conducto endocervical. Está compuesto de una única capa de células altas, con núcleos de tinción oscuros (figura 1.3). A la inspección visual, aparece como una zona granular, su color es rojizo, pues una sola y delgada capa celular permite que aparezca la coloración del estroma subyacente. También forma invaginaciones en el estroma cervical, dando lugar a la formación de criptas endocervicales (a veces llamadas glándulas endocervicales). Las células del epitelio cilíndrico secretan moco que permite lubricar el cuello y la vagina. En su límite superior se fusiona con el epitelio endometrial en el cuerpo del útero y en su límite inferior se fusiona con el epitelio escamoso en la unión escamoso cilíndrica. El crecimiento localizado del epitelio cilíndrico, en forma de pólipo, puede verse a veces como una masa rojiza que sobresale por el orificio externo (figura 2.2). El epitelio cilíndrico no produce glucogéno y no cambia de color tras aplicación de Lugol, o retiene una leve capa de la solución yodoyodurada.
Unión escamoso-cilíndrica
La unión escamoso-cilíndrica (figura 1.4) se presenta como una línea estrecha. Su ubicación, con relación al orificio cervical externo, varía según factores como la edad, el momento del ciclo hormonal, los traumatismos del parto y algunas condiciones fisiológicas como el embarazo (figura 1.4). Durante la niñez y la perimenarquia, la unión escamosocilíndrica se encuentra en el orificio cervical externo, o muy cerca de él. Tras la pubertad y durante el período reproductivo, los órganos genitales femeninos crecen por influencia estrogénica. El cuello uterino se agranda y el conducto cervical se alarga. Esto conlleva a la eversión del epitelio cilíndrico hacia el ectocérvix sobretodo en los labios anteriores y posteriores del cérvix. Esto es lo que se llama ectropión o ectopia. Así, la unión escamoso-cilíndrica está ubicada en el ectocérvix, muy lejos del orificio externo durante todo el período de reproducción y el embarazo (figura 1.4a). A la inspección visual, el ectropión es visualizable como un ectocérvix francamente rojizo (figura 1.4a).
La acción amortiguadora de moco que cubre las células cilíndricas se perturba cuando el epitelio cilíndrico evertido se ve expuesto a la acidez vaginal. Esto conduce a la destrucción y al reemplazo del epitelio cilíndrico por el epitelio escamoso metaplásico neoformado. Por metaplasia entendemos el cambio o reemplazo de un tipo de epitelio por otro. La ubicación de la unión escamoso cilíndrica va avanzando en el ectocérvix hacia el orificio externo durante el período reproductivo hasta la perimenopausia (figuras 1.4b y c). Se va posicionando a distancias variables del orificio externo, como resultado de la formación progresiva del nuevo epitelio escamoso metaplásico en las zonas expuestas del epitelio cilíndrico en el ectocérvix. A partir del período perimenopáusico y después del inicio de la menopausia, el cuello uterino va reduciéndose por la falta de estrógeno, con lo cual se acelera el movimiento de la unión escamoso cilíndrica por el conducto endocervical hacia el orificio externo (Figura 1.4c). En las mujeres posmenopáusicas, la unión escamoso cilíndrica se sitúa en el conducto endocervical con lo cuál suele no poderse visualizar a la inspección visual (figura 1.4d).
La acción amortiguadora de moco que cubre las células cilíndricas se perturba cuando el epitelio cilíndrico evertido se ve expuesto a la acidez vaginal. Esto conduce a la destrucción y al reemplazo del epitelio cilíndrico por el epitelio escamoso metaplásico neoformado. Por metaplasia entendemos el cambio o reemplazo de un tipo de epitelio por otro. La ubicación de la unión escamoso cilíndrica va avanzando en el ectocérvix hacia el orificio externo durante el período reproductivo hasta la perimenopausia (figuras 1.4b y c). Se va posicionando a distancias variables del orificio externo, como resultado de la formación progresiva del nuevo epitelio escamoso metaplásico en las zonas expuestas del epitelio cilíndrico en el ectocérvix. A partir del período perimenopáusico y después del inicio de la menopausia, el cuello uterino va reduciéndose por la falta de estrógeno, con lo cual se acelera el movimiento de la unión escamoso cilíndrica por el conducto endocervical hacia el orificio externo (Figura 1.4c). En las mujeres posmenopáusicas, la unión escamoso cilíndrica se sitúa en el conducto endocervical con lo cuál suele no poderse visualizar a la inspección visual (figura 1.4d).

fig 1.4: Localización de la unión escamoso-cilíndrica (UEC).
Metaplasia escamosa
La metaplasia escamosa se inicia en las regiones expuestas del epitelio cilíndrico por la aparición de pequeñas células redondas subcilíndricas, llamadas células de reserva (figura 1.5a). A medida que las células de reserva proliferan (figura 1.5b) y se diferencian, se va formando un epitelio delgado, multicelular, no estratificado y llamado epitelio escamoso inmaduro (figura 1.5c). Las células del epitelio metaplásico escamoso inmaduro no producen glucógeno y, en consecuencia, no se tiñen de marrón o negro con la solución yodoyodurada de Lugol. Pueden surgir a la vez varios grupos aislados de metaplasia escamosa inmadura. El epitelio metaplásico inmaduro neoformado puede evolucionar de dos modos (figura 1.6). En la gran mayoría de las mujeres, se convierte en epitelio cilíndrico metaplásico maduro, bien estratificado, rico en glucógeno, similar para todos los efectos prácticos, al epitelio escamoso presente en el ectocérvix (figura 1.5d). En este caso, se tiñe de marrón o negro tras aplicar la solución de yododura de Lugol. En el epitelio escamoso metaplásico maduro pueden verse unos folículos, los llamados quistes de Naboth (figura 2.3). Los quistes de Naboth se forman por retención de moco, como resultado de la oclusión de una cripta endocervical por el epitelio escamoso metaplásico que se superpone. En efecto, el epitelio cilíndrico enterrado en la cripta sigue secretando moco, que con el tiempo distiende los quistes. El moco atrapado confiere al quiste un color blanco marfil visualizable.
En una minoría de las mujeres, la metaplasia escamosa inmadura puede evolucionar hacia el desarrollo de un epitelio displásico (epitelio anormal que presenta cambios celulares precancerosos), debido a una infección con algunos tipos de papilomavirus humanos (VPH) (figura 1.6).
En una minoría de las mujeres, la metaplasia escamosa inmadura puede evolucionar hacia el desarrollo de un epitelio displásico (epitelio anormal que presenta cambios celulares precancerosos), debido a una infección con algunos tipos de papilomavirus humanos (VPH) (figura 1.6).
Zona de transformación
La zona de transformación corresponde a la región del cérvix donde el epitelio cilíndrico ha sido reemplazado o está reemplazándose con el epitelio escamoso metaplásico. A simple vista, se puede identificar el borde interno de la zona de transformación siguiendo la unión escamoso cilíndrica, y su borde externo visualizando los quistes de Naboth (si hay) o los orificios glandurales (generalmente visibles con amplificación). En las mujeres premenopáusicas, la zona de transformación está plenamente ubicada en el ectocérvix. Después de la menopausia, y con la edad, el cuello uterino se reduce de tamaño, conforme descienden los niveles de estrógeno. En consecuencia, la zona de transformación puede desplazarse, primero parcialmente y luego plenamente, en el conducto endocervical. En general, todas las neoplasias cervicales se inician en esta zona, cerca de la unión escamoso cilíndrica.
Inflamación del cuello uterino (figure 1.7)
La inflamación del cuello uterino es una de las patologías más comunes. Se debe principalmente a una infección (por lo general polimicrobiana); otras causas menos comunes son: cuerpos extraños (tampón retenido, etc.), traumatismo e irritantes químicos (geles o cremas). Los agentes infecciosos comunes causantes de tales lesiones incluyen: Tricomonas vaginalis, Candida albicans, crecimiento excesivo de bacterias anaerobias (Gardnerella vaginalis, Gardnerella mobiluncus y Peptostreptococcus); otras bacterias como Haemophilus ducreyi, Neisseria gonorrhoeae, Chlamydia trachomatis, Escherichia coli, Streptococcus y Staphylococcus; e infecciones virales como el herpes simple.
El epitelio cilíndrico es más sensible a las infecciones que el epitelio escamoso. "Cervicitis" es el término empleado en este manual para denotar el conjunto de las condiciones inflamatorias cervico vaginales. Clínicamente la cervicitis puede asociarse con secreciones vaginales abundantes, escozores de la vulva y la vagina, un dolor y una sensación de ardor durante las relaciones sexuales, y dolores hipogástricos. También figuran los signos siguientes: secreción excesiva de color (grisácea, blanco-grisácea, blanco-cremosa -en caso de una candidosis-amarilla o amarillo-verdosa), maloliente o no, espumosa o no, un cuello uterino sensible, rojizo, con vesículas o no, ulceraciones y/o fibrosis; el epitelio cilíndrico puede parecer plano; y, a veces pueden observarse excoriaciones en la vulva con eritema y edema en la vagina, la vulva, el perineo y el interior de las piernas. Microscópicamente, una cervicitis se caracteriza por la presencia de desechos celulares y secreciones inflamatorias abundantes que cubren la superficie del epitelio. También pueden observarse células más voluminosas e inflamadas, una descamación de las células ricas en glucógeno de las capas intermedias y superficiales del epitelio, una ulceración superficial o profunda y una congestión del estroma cervical subyacente. La ulceración recurrente por inflamación crónica puede conllevar a veces a una curación fibrótica. Es posible establecer un diagnóstico de cervicitis a partir de las características clínicas. Durante la inspección visual, una cervicitis debida a una infección diferente de la candidosis se caracteriza por un eritema y un edema de la vulva, excoriaciones de la vulva y vagina, un cuello sensible y rojizo, secreciones malolientes, mucopurulentas de color blanco-grisáceo o amarillo-verdoso, con ulceración o no. En el caso de una cervicitis por Gonococo, es común el flujo uretral doloroso. En una candidosis, la cervicitis se caracteriza generalmente por un edema y un eritema de la vulva, excoriaciones y secreciones sin olor de color blanco opaco y de consistencia espesa. Cuando se trata de un herpes, puede observarse la presencia de vesículas y ulceraciones en la región genital externa, la vagina y el cuello que se vuelve muy sensible. Las cervicitis que no se originan en una candidosis, pueden curarse mediante la administración simultánea de 400 mg de metrodinazol oral y de 100 mg de doxycyclin, dos veces al día, durante 7 días. Si se trata de una cervicitis por Candida, el tratamiento consiste en la aplicación cotidiana intravaginal de 200 mg de clotrimazol o miconazol durante 3 días.
El epitelio cilíndrico es más sensible a las infecciones que el epitelio escamoso. "Cervicitis" es el término empleado en este manual para denotar el conjunto de las condiciones inflamatorias cervico vaginales. Clínicamente la cervicitis puede asociarse con secreciones vaginales abundantes, escozores de la vulva y la vagina, un dolor y una sensación de ardor durante las relaciones sexuales, y dolores hipogástricos. También figuran los signos siguientes: secreción excesiva de color (grisácea, blanco-grisácea, blanco-cremosa -en caso de una candidosis-amarilla o amarillo-verdosa), maloliente o no, espumosa o no, un cuello uterino sensible, rojizo, con vesículas o no, ulceraciones y/o fibrosis; el epitelio cilíndrico puede parecer plano; y, a veces pueden observarse excoriaciones en la vulva con eritema y edema en la vagina, la vulva, el perineo y el interior de las piernas. Microscópicamente, una cervicitis se caracteriza por la presencia de desechos celulares y secreciones inflamatorias abundantes que cubren la superficie del epitelio. También pueden observarse células más voluminosas e inflamadas, una descamación de las células ricas en glucógeno de las capas intermedias y superficiales del epitelio, una ulceración superficial o profunda y una congestión del estroma cervical subyacente. La ulceración recurrente por inflamación crónica puede conllevar a veces a una curación fibrótica. Es posible establecer un diagnóstico de cervicitis a partir de las características clínicas. Durante la inspección visual, una cervicitis debida a una infección diferente de la candidosis se caracteriza por un eritema y un edema de la vulva, excoriaciones de la vulva y vagina, un cuello sensible y rojizo, secreciones malolientes, mucopurulentas de color blanco-grisáceo o amarillo-verdoso, con ulceración o no. En el caso de una cervicitis por Gonococo, es común el flujo uretral doloroso. En una candidosis, la cervicitis se caracteriza generalmente por un edema y un eritema de la vulva, excoriaciones y secreciones sin olor de color blanco opaco y de consistencia espesa. Cuando se trata de un herpes, puede observarse la presencia de vesículas y ulceraciones en la región genital externa, la vagina y el cuello que se vuelve muy sensible. Las cervicitis que no se originan en una candidosis, pueden curarse mediante la administración simultánea de 400 mg de metrodinazol oral y de 100 mg de doxycyclin, dos veces al día, durante 7 días. Si se trata de una cervicitis por Candida, el tratamiento consiste en la aplicación cotidiana intravaginal de 200 mg de clotrimazol o miconazol durante 3 días.

fig 1.7: (a) Inflamación del cérvix acompañada de ulceración, sangrado, necrosis, secreción amarilla-verduzca y de un exudado inflamatorio. (b) Cérvix inflamado, muy rojo, que ha perdido sus vellosidades en el epitelio cilíndrico, y cubierto de un exudado inflamatorio.
Neoplasias cervicales
A los cánceres invasores del cérvix preceden generalmente un largo período de enfermedad preinvasora, que se caracteriza microscópicamente por una serie de lesiones precursoras que van de la atipia celular hacia los diferentes grados de neoplasia cervical intraepitelial (NIC), antes de evolucionar hacia un carcinoma invasor. Diversos estudios epidemiológicos han permitido identificar algunos de los factores de riesgo que contribuyen al desarrollo de la NIC y del cáncer del cérvix. Entre dichos factores figuran la infección con ciertos tipos de papilomavirus humanos (VPH), las relaciones sexuales a una edad temprana, la multiplicidad de compañeros sexuales, la multiparidad, el uso prolongado de anticonceptivos orales, el consumo de tabaco, un nivel socio-económico bajo, la infección por Chlamydia trachomatis, la carencia de micronutrientes y un régimen alimentario con pocas frutas y verduras. Los tipos 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 y 68 de VPH están fuertemente asociados con la NIC y con el cáncer invasor. Se considera que la infección persistente con uno o más de ellos causa irremediablemente una neoplasia cervical.
Durante la infección por uno o varios tipos oncógenos de VPH, puede suceder que el genoma vírico se incorpore al de la célula anfitriona generando así la formación de células cervicales neoplásicas cuya proliferación conlleva a varios grados de NIC (sinónimos: displasia o lesiones intraepiteliales escamosa (LIE)) susceptibles de evolucionar hacia un cáncer invasor del cérvix. El cuadro 1 presenta la correlación entre la terminología NIC, utilizada en el presente manual, y las otras terminologías existentes.
Durante la infección por uno o varios tipos oncógenos de VPH, puede suceder que el genoma vírico se incorpore al de la célula anfitriona generando así la formación de células cervicales neoplásicas cuya proliferación conlleva a varios grados de NIC (sinónimos: displasia o lesiones intraepiteliales escamosa (LIE)) susceptibles de evolucionar hacia un cáncer invasor del cérvix. El cuadro 1 presenta la correlación entre la terminología NIC, utilizada en el presente manual, y las otras terminologías existentes.

cuadro 1 Correlación entre NIC (neoplasia intraepitelial cervical, NIC o CIN según sus siglas en inglés), displasia y terminología Bethesda.
Neoplasia cervical intraepitial
No existen síntomas específicos ni signos visibles que indiquen la presencia de una NIC. Sin embargo, se puede sospechar la presencia de una NIC con la detección a simple vista de zonas bien delimitadas, acetoblancas, cercanas o contiguas a la unión escamoso cilíndrica en la zona de transformación tras aplicar ácido acético al 5% o de zonas bien delimitadas, yodonegativas, de color amarillo azafranado o mostaza en la zona de transformación tras aplicar Lugol.
El diagnóstico final de NIC se establece por examen histopatológico de una biopsia cervical. En efecto, una NIC presenta células indiferenciadas que se caracterizan por un núcleo voluminoso, una intensidad elevada de la coloración nuclear, un polimorfismo nuclear con variación del tamaño del núcleo, y poco citoplasma, lo cual se traduce en una relación núcleocitoplásmica aumentada. Se determina el grado de la NIC según la proporción del espesor del epitelio con células indiferenciadas. Así, en la NIC 1, las células indiferenciadas se confinan en las capas epiteliales más profundas (tercio inferior) (figura 1.8). Se observan figuras mitóticas, pero no muchas. La NIC 2 se caracteriza por cambios celulares displásicos restringidos sobretodo a la mitad inferior o a los dos tercios inferiores del epitelio con anomalías nucleares más marcadas que en la NIC 1 (figura 1.9). También pueden observarse figuras mitóticas por toda la mitad inferior del epitelio. En la NIC 3, la diferenciación y la estratificación pueden faltar por completo, o existir solo en el cuarto superficial del epitelio, con abundantes figuras mitóticas (Figura 1.10). Las anomalías nucleares aparecen en todo el espesor del epitelio. Muchas figuras mitóticas tienen formas anormales.
Está bien establecido que la mayoría de las lesiones NIC 1 son transitorias, vuelven a ser normales en poco tiempo o, al menos, no evolucionan hacia formas más graves. Sin embargo, las NIC de alto grado (NIC 2-3), presentan una probabilidad de evolución hacia un cáncer invasor más elevada, aunque la mayoría de ellas también regresan o persisten sin evolucionar. Parece que transcurren entre 10 y 20 años antes que las lesiones cervicales precursoras progresen hacia un cáncer invasor.
Las NIC se tratan mediante crioterapia, escisión electroquirúrgica con asa (LEEP) o conización mediante bisturí. Cuando se diagnostica una NIC 1, puede aconsejarse a la paciente un tratamiento inmediato (por ejemplo, en contextos donde el control y seguimiento de las mujeres no puede ser asegurado), o bien un tratamiento ulterior si la visita de control, seis a nueve meses más tarde, revela una persistencia o una evolución de la enfermedad.
La lesión precursora que procede del epitelio cilíndrico, se denomina adenocarcinoma in situ (AIS). En el AIS, el epitelio cilíndrico normal se reemplaza por el epitelio anormal que presenta una pérdida de la polaridad, células y núcleos de mayor tamaño, una hipercromasia nuclear, una actividad mitótica, una menor expresión de la mucina citoplasmática y una estratificación celular.
El diagnóstico final de NIC se establece por examen histopatológico de una biopsia cervical. En efecto, una NIC presenta células indiferenciadas que se caracterizan por un núcleo voluminoso, una intensidad elevada de la coloración nuclear, un polimorfismo nuclear con variación del tamaño del núcleo, y poco citoplasma, lo cual se traduce en una relación núcleocitoplásmica aumentada. Se determina el grado de la NIC según la proporción del espesor del epitelio con células indiferenciadas. Así, en la NIC 1, las células indiferenciadas se confinan en las capas epiteliales más profundas (tercio inferior) (figura 1.8). Se observan figuras mitóticas, pero no muchas. La NIC 2 se caracteriza por cambios celulares displásicos restringidos sobretodo a la mitad inferior o a los dos tercios inferiores del epitelio con anomalías nucleares más marcadas que en la NIC 1 (figura 1.9). También pueden observarse figuras mitóticas por toda la mitad inferior del epitelio. En la NIC 3, la diferenciación y la estratificación pueden faltar por completo, o existir solo en el cuarto superficial del epitelio, con abundantes figuras mitóticas (Figura 1.10). Las anomalías nucleares aparecen en todo el espesor del epitelio. Muchas figuras mitóticas tienen formas anormales.
Está bien establecido que la mayoría de las lesiones NIC 1 son transitorias, vuelven a ser normales en poco tiempo o, al menos, no evolucionan hacia formas más graves. Sin embargo, las NIC de alto grado (NIC 2-3), presentan una probabilidad de evolución hacia un cáncer invasor más elevada, aunque la mayoría de ellas también regresan o persisten sin evolucionar. Parece que transcurren entre 10 y 20 años antes que las lesiones cervicales precursoras progresen hacia un cáncer invasor.
Las NIC se tratan mediante crioterapia, escisión electroquirúrgica con asa (LEEP) o conización mediante bisturí. Cuando se diagnostica una NIC 1, puede aconsejarse a la paciente un tratamiento inmediato (por ejemplo, en contextos donde el control y seguimiento de las mujeres no puede ser asegurado), o bien un tratamiento ulterior si la visita de control, seis a nueve meses más tarde, revela una persistencia o una evolución de la enfermedad.
La lesión precursora que procede del epitelio cilíndrico, se denomina adenocarcinoma in situ (AIS). En el AIS, el epitelio cilíndrico normal se reemplaza por el epitelio anormal que presenta una pérdida de la polaridad, células y núcleos de mayor tamaño, una hipercromasia nuclear, una actividad mitótica, una menor expresión de la mucina citoplasmática y una estratificación celular.

fig 1.8: Histología de una NIC1: las células displásicas están confinadas en el tercio inferior del epitelio (x20).

fig 1.9: Histología de una NIC2: las células atípicas aparecen sobretodo en los dos tercios inferiores del epitelio (x10).

fig 1.10: Histología de una NIC3: las células displásicas se distribuyen en el espesor epitelial con pérdida de polaridad de las células (x20).
Cáncer invasor
En las fases más tempranas de la invasión, el carcinoma cervicouterino puede no causar síntomas ni manifestaciones clínicas evidentes y, por consiguiente, se le conoce como carcinoma invasor preclínico. Las mujeres con cáncer invasor del cuello uterino, a un estado moderamente avanzado o avanzado, tienen como manifestación inicial alguno o varios de los siguientes síntomas: sangrados intermenstruales, sangrados poscoitales, flujo seropurulento abundante, cistitis recurrente, dolor de espalda y en la parte inferior del abdomen, edema de las extremidades inferiores, obstrucción uretral y intestinal, cansancio debido a una anemia intensa y caquexia.
Conforme avanza la invasión del estroma, la enfermedad se vuelve clínicamente evidente y revela la presencia de varios tumores que son visibles en el examen con espéculo. Las lesiones tempranas pueden presentarse como una zona de superficie rugosa, rojiza y granulosa que sangra al tacto (figura 1.11). Los cánceres más avanzados pueden a veces manifestarse por la presencia de una masa proliferativa, protuberante, similar a un hongo o una coliflor, pérdidas vaginales malolientes y hemorragias (figura 1.12). De vez en cuando, tales lesiones presentan poco crecimiento en la superficie, y solo se manifiestan por una hipertrofia cervical en forma irregular con una superficie rugosa y granulosa.
Al proseguir la invasión, puede afectar la vagina, los parametrios, la pared de la pelvis, la vejiga urinaria y el recto. La compresión de los uréteres por afección local avanzada provoca obstrucción ureteral, hidronefrosis, y, a la larga, insuficiencia renal. Además de la invasión local se produce metástasis de los ganglios linfáticos regionales. El cáncer metastásico de los ganglios paraaórticos puede atravesar la cápsula de los ganglios e invadir directamente las vértebras y las raíces nerviosas causando dolor de espalda. La invasión directa de las ramas de las raíces del nervio ciático provoca dolor de espalda y dolores de los miembros inferiores. Igualmente, la compresión sobre las venas de la pared pélvica y los vasos linfáticos causa edema de los miembros inferiores. La diseminación de las metástasis a distancia ocurre en una etapa tardía de la enfermedad. Tales metástasis afectan generalmente a los nódulos paraaórticos, los pulmones, el hígado, los huesos y otros órganos.
Histológicamente, en los países en vía de desarrollo, entre el 90 y 95% de los cánceres invasores que se originan en el cuello uterino corresponden a carcinomas de células escamosas (figura 1.13) y entre el 2 y 8% son adenocarcinomas (figura 1.14). Todo cáncer debe ser clasificado según su estadio clínico. El sistema de clasificación más difundido para el carcinoma cervicouterino es el elaborado por la Federación Internacional de Ginecología y Obstetricia (FIGO) (Anexo 1). Se trata básicamente de un sistema de clasificación clínica basado en el tamaño del tumor y la extensión del cáncer en la pelvis. El grado de crecimiento del cáncer se evalúa tanto clínicamente como mediante diversos estudios para determinar el estadio de la enfermedad, del I al IV. El estadio I representa un tumor limitado al cuello, mientras que el estadio IV corresponde a la fase de crecimiento en el cual el cáncer se ha diseminado por metástasis en los órganos distantes.
Los carcinomas cervicouterinos tempranos (estadios I, II A) pueden tratarse con cirugía radical combinada o no a una radioterapia. Los cánceres en estadios IIB y III se tratan con una radioterapia combinada o no a una quimioterapia coadyuvante con cisplatino. En las mujeres con neoplasias en estadio IV se da tratamiento paliativo en radioterapia y/o quimioterapia asociada a medidas terapéuticas sintomáticas.
Conforme avanza la invasión del estroma, la enfermedad se vuelve clínicamente evidente y revela la presencia de varios tumores que son visibles en el examen con espéculo. Las lesiones tempranas pueden presentarse como una zona de superficie rugosa, rojiza y granulosa que sangra al tacto (figura 1.11). Los cánceres más avanzados pueden a veces manifestarse por la presencia de una masa proliferativa, protuberante, similar a un hongo o una coliflor, pérdidas vaginales malolientes y hemorragias (figura 1.12). De vez en cuando, tales lesiones presentan poco crecimiento en la superficie, y solo se manifiestan por una hipertrofia cervical en forma irregular con una superficie rugosa y granulosa.
Al proseguir la invasión, puede afectar la vagina, los parametrios, la pared de la pelvis, la vejiga urinaria y el recto. La compresión de los uréteres por afección local avanzada provoca obstrucción ureteral, hidronefrosis, y, a la larga, insuficiencia renal. Además de la invasión local se produce metástasis de los ganglios linfáticos regionales. El cáncer metastásico de los ganglios paraaórticos puede atravesar la cápsula de los ganglios e invadir directamente las vértebras y las raíces nerviosas causando dolor de espalda. La invasión directa de las ramas de las raíces del nervio ciático provoca dolor de espalda y dolores de los miembros inferiores. Igualmente, la compresión sobre las venas de la pared pélvica y los vasos linfáticos causa edema de los miembros inferiores. La diseminación de las metástasis a distancia ocurre en una etapa tardía de la enfermedad. Tales metástasis afectan generalmente a los nódulos paraaórticos, los pulmones, el hígado, los huesos y otros órganos.
Histológicamente, en los países en vía de desarrollo, entre el 90 y 95% de los cánceres invasores que se originan en el cuello uterino corresponden a carcinomas de células escamosas (figura 1.13) y entre el 2 y 8% son adenocarcinomas (figura 1.14). Todo cáncer debe ser clasificado según su estadio clínico. El sistema de clasificación más difundido para el carcinoma cervicouterino es el elaborado por la Federación Internacional de Ginecología y Obstetricia (FIGO) (Anexo 1). Se trata básicamente de un sistema de clasificación clínica basado en el tamaño del tumor y la extensión del cáncer en la pelvis. El grado de crecimiento del cáncer se evalúa tanto clínicamente como mediante diversos estudios para determinar el estadio de la enfermedad, del I al IV. El estadio I representa un tumor limitado al cuello, mientras que el estadio IV corresponde a la fase de crecimiento en el cual el cáncer se ha diseminado por metástasis en los órganos distantes.
Los carcinomas cervicouterinos tempranos (estadios I, II A) pueden tratarse con cirugía radical combinada o no a una radioterapia. Los cánceres en estadios IIB y III se tratan con una radioterapia combinada o no a una quimioterapia coadyuvante con cisplatino. En las mujeres con neoplasias en estadio IV se da tratamiento paliativo en radioterapia y/o quimioterapia asociada a medidas terapéuticas sintomáticas.

fig 1.11: Cáncer cervical invasor temprano: obsérvese su superficie nodular, irregular, granulosa y que sangra al tacto.

fig 1.12: Cáncer cervical invasor avanzado: obsérvese el crecimiento proliferativo ulcerado preeminente similar a una coliflor, sangrado y la necrosis.

fig 1.13: Histología - Carcinoma escamocelular queratinizante bien diferenciado. Obsérvese la invasión del estroma por capas de células malignas (x10).

fig 1.14: Histología - Adenocarcinoma invasor bien diferenciado. Obsérvense las células malignas que bordean las criptas cervicales (x20).
Otras patologías cervicales
La leucoplasia (hiperqueratosis) es un área blanca, bien delimitada en el cuello uterino (antes de aplicar ácido acético) que puede ser visible a simple vista y que se debe a la presencia de queratina. La leucoplasia suele ser idiopática, pero también puede deberse a una irritación crónica por cuerpos extraños, infección por VPH o neoplasia escamosa. Las condilomas o las verrugas genitales, corresponden a menudo a lesiones exofíticas múltiples que se observan comúnmente en el cérvix y con poca frecuencia en la vagina y la vulva. Pueden deberse a infección por algunos tipos de VPH, entre ellos los tipos 6 y 11. Las condilomas pueden también presentarse como una lesión difusa, de color blanco grisáceo, afectando regiones del cérvix y de la vagina. Pueden ser visibles a simple vista (antes de aplicar ácido acético).
Principio fisiopatológico de la IVA
Se cree que el ácido acético al 5% causa una coagulación o una precipitación reversible de las proteínas celulares. Causa también hinchazón del tejido epitelial, en particular del epitelio cilíndrico y de cualquier zona del epitelio escamoso. Igualmente, causa deshidratación de las células y ayuda a coagular y despejar el moco en el cérvix. El epitelio escamoso normal es rosado y el epitelio cilíndrico es rojo, debido a la reflexión de la luz del estroma subyacente muy vascularizado. Si el epitelio contiene muchas proteínas celulares, el ácido acético coagula estas proteínas que puedan opacar el color del estroma. Esta reacción acetoblanca produce un efecto perceptible que contrasta con el color rosado del epitelio escamoso normal circundante, un efecto que comúnmente se distingue a simple vista. El efecto del ácido acético depende de la cantidad de proteínas celulares presentes en el epitelio. Las zonas en las cuales se observa una actividad nuclear intensa y un contenido en ADN elevado muestran los cambios más intensos de color blanco.
Cuando se aplica ácido acético al epitelio escamoso normal, ocurre poca coagulación en la capa de células superficiales, donde los núcleos son escasos. Aunque las células mas profundas contienen mas proteínas nucleares, el ácido acético no penetra lo suficiente y, en consecuencia, la precipitación resultante no logra opacar el color del estroma subyacente. Las NIC y los cánceres invasores experimentan una coagulación máxima debido a su mayor contenido de proteínas nucleares (en vista del número elevado de células indiferenciadas contenidas en el epitelio) e impiden el paso de la luz a través del epitelio. Como resultado, el patrón vascular subepitelial queda oculto y el epitelio toma un color blanco denso. En caso de una NIC, la reacción acetoblanca se limita a la zona de transformación cerca de la unión escamoso cilíndrica, mientras que en caso de un cáncer, esta reacción afecta a menudo el cuello uterino entero.
La apariencia acetoblanca no es exclusiva de la NIC y del cáncer en estadios iniciales. También se observa en otras patologías en las cuales hay más proteínas nucleares, por ejemplo, en la metaplasia escamosa inmadura, en el epitelio que está en regeneración y cicatrización (asociado con inflamación), la leucoplasia (hiperqueratosis) y el condiloma. Mientras que el epitelio acetoblanco asociado con la NIC y el cáncer invasor temprano es más denso, grueso y opaco, con bordes bien delimitados con respecto al epitelio normal circundante, el epitelio acetoblanco asociado con una metaplasia inmadura, una inflamación o una regeneración es menos blanco, más delgado, a menudo translúcido y con una distribución difusa, sin bordes bien definidos. El acteblanqueo debido a una inflamación o una cicatrización por lo común se distribuye de manera amplia en el cuello uterino, no se limita a la zona de transformación y desaparece rápidamente (menos de un minuto). Con el ácido acético, la leucoplasia y el condiloma se manifiestan con la aparición de una zona blanca grisácea intensa.
Los cambios acetoblancos asociados con las lesiones de NIC y cáncer invasor preclínico en estadios iniciales desaparecen mucho más lentamente que en la metaplasia escamosa inmadura y la inflamación. Aparecen rápidamente y pueden durar 3-5 minutos en las lesiones de NIC 2-3 y cáncer invasor.
Cuando se aplica ácido acético al epitelio escamoso normal, ocurre poca coagulación en la capa de células superficiales, donde los núcleos son escasos. Aunque las células mas profundas contienen mas proteínas nucleares, el ácido acético no penetra lo suficiente y, en consecuencia, la precipitación resultante no logra opacar el color del estroma subyacente. Las NIC y los cánceres invasores experimentan una coagulación máxima debido a su mayor contenido de proteínas nucleares (en vista del número elevado de células indiferenciadas contenidas en el epitelio) e impiden el paso de la luz a través del epitelio. Como resultado, el patrón vascular subepitelial queda oculto y el epitelio toma un color blanco denso. En caso de una NIC, la reacción acetoblanca se limita a la zona de transformación cerca de la unión escamoso cilíndrica, mientras que en caso de un cáncer, esta reacción afecta a menudo el cuello uterino entero.
La apariencia acetoblanca no es exclusiva de la NIC y del cáncer en estadios iniciales. También se observa en otras patologías en las cuales hay más proteínas nucleares, por ejemplo, en la metaplasia escamosa inmadura, en el epitelio que está en regeneración y cicatrización (asociado con inflamación), la leucoplasia (hiperqueratosis) y el condiloma. Mientras que el epitelio acetoblanco asociado con la NIC y el cáncer invasor temprano es más denso, grueso y opaco, con bordes bien delimitados con respecto al epitelio normal circundante, el epitelio acetoblanco asociado con una metaplasia inmadura, una inflamación o una regeneración es menos blanco, más delgado, a menudo translúcido y con una distribución difusa, sin bordes bien definidos. El acteblanqueo debido a una inflamación o una cicatrización por lo común se distribuye de manera amplia en el cuello uterino, no se limita a la zona de transformación y desaparece rápidamente (menos de un minuto). Con el ácido acético, la leucoplasia y el condiloma se manifiestan con la aparición de una zona blanca grisácea intensa.
Los cambios acetoblancos asociados con las lesiones de NIC y cáncer invasor preclínico en estadios iniciales desaparecen mucho más lentamente que en la metaplasia escamosa inmadura y la inflamación. Aparecen rápidamente y pueden durar 3-5 minutos en las lesiones de NIC 2-3 y cáncer invasor.
Principio fisiopatológico de la IVL
El epitelio escamoso metaplásico contiene glucógeno mientras que la NIC y el cáncer invasor contienen escaso o ningún glucógeno. El epitelio cilíndrico tampoco contiene glucógeno, así como el epitelio escamoso metaplásico inmaduro o, en ocasiones, puede contenerlo en bajas cantidades. Por su parte, el yodo es glucofílico y, en consecuencia, la aplicación de una solución yodada da lugar a la captación de yodo por los epitelios que contienen glucógeno. Así pues, el epitelio escamoso normal, que sí contiene glucógeno, se tiñe de color castaño caoba o negro tras la lugolización. En cambio, el epitelio cilíndrico no capta el yodo y no se tiñe, e incluso puede aparecer algo descolorido debido a una capa delgada de solución de Lugol. Igualmente, las zonas del epitelio metaplásico escamoso inmaduro pueden no teñirse con el yodo o bien teñirse de manera parcial. Si hay descamación (o erosión) de las capas celulares superficiales e intermedias a consecuencia de afecciones inflamatorias del epitelio escamoso, estas
zonas no se tiñen con el yodo y se mantienen claramente incoloras contra un fondo negro o caoba. Las zonas de NIC o de cáncer invasor tampoco captan el yodo (ya que carecen de glucógeno) y se ven como zonas gruesas de color amarillo mostaza o azafrán. Las zonas con leucoplasia (hiperqueratosis) tampoco se tiñen con el yodo. En cuanto a los condilomas pueden, en ocasiones, teñirse parcialmente con el yodo.