Home / Training / Manuals / La colposcopia y el tratamiento de la neoplasia intraepitelial cervical: Manual para principiantes / Capítulo 1: Introducción a la anatomía del cuello uterino
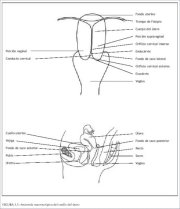 Figura 1.1: Anatomía macroscópica ...
Figura 1.1: Anatomía macroscópica ...
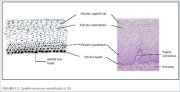 Figura 1.2 : Epitelio escamoso est...
Figura 1.2 : Epitelio escamoso est...
 Figura 1.3 : Epitelio cilíndrico (...
Figura 1.3 : Epitelio cilíndrico (...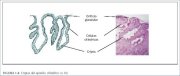 Figura 1.4 : Criptas del epitelio ...
Figura 1.4 : Criptas del epitelio ...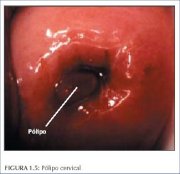 Figura 1.5 : Pólipo cervical
Figura 1.5 : Pólipo cervical
...
 Figura 1.6 : Unión escamoso-cilínd...
Figura 1.6 : Unión escamoso-cilínd...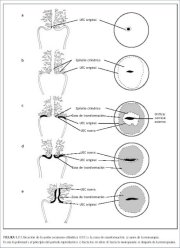 Figura 1.7 : Ubicación de la unión...
Figura 1.7 : Ubicación de la unión...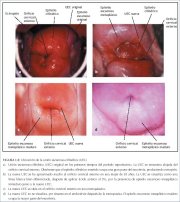 Figura 1.8 : Ubicación de la unión...
Figura 1.8 : Ubicación de la unión...
 Figura 1.7 : Ubicación de la unión...
Figura 1.7 : Ubicación de la unión... Figura 1.8 : Ubicación de la unión...
Figura 1.8 : Ubicación de la unión...
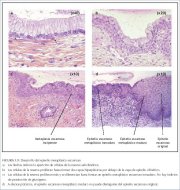 Figura 1.9 : Desarrollo del epite...
Figura 1.9 : Desarrollo del epite... Figura.10 : El epitelio escamoso m...
Figura.10 : El epitelio escamoso m...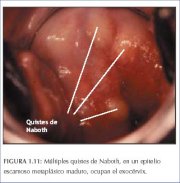 Figura 1.11 : Múltiples quistes d...
Figura 1.11 : Múltiples quistes d...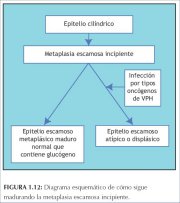 Figura 1.12 : Diagrama esquemátic...
Figura 1.12 : Diagrama esquemátic...
 Figura 1.7 : Ubicación de la unió...
Figura 1.7 : Ubicación de la unió... Figura 1.13 : Diagrama esquemático...
Figura 1.13 : Diagrama esquemático...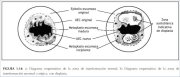 Figura 1.14 : a) Diagrama esquemát...
Figura 1.14 : a) Diagrama esquemát...
La colposcopia y el tratamiento de la neoplasia intraepitelial cervical: Manual para principiantes, J.W. Sellors & R. Sankaranarayanan
Capítulo 1: Introducción a la anatomía del cuello uterino
Filter by language: English / Français / Español / Portugues / 中文- El cuello uterino, la parte fibromuscular inferior del útero, mide de 3 a 4 cm de longitud y 2,5 cm de diámetro, aunque su tamaño varía según la edad, el número de partos y el momento del ciclo menstrual de la mujer.
- El exocérvix es la parte más fácilmente visualizable del cuello uterino; el endocérvix, en gran parte no visualizable, es contiguo al orificio cervical externo.
- El ectocérvix está recubierto por un epitelio escamoso estratificado rosado, de múltiples capas celulares, mientras que un epitelio cilíndrico rojizo de una única capa celular recubre el endocérvix. Las capas celulares intermedia y superficial del epitelio escamoso contienen glucógeno.
- La ubicación de la unión escamoso-cilíndrica con relación al orificio cervical externo varía según la edad, el momento del ciclo menstrual y otros factores como el embarazo y el uso de anticonceptivos orales.
- Por ectropión entendemos la eversión del epitelio cilíndrico sobre el exocérvix, cuando el cuello uterino crece rápidamente y se agranda por influencia estrogénica, a partir de la menarquia y en el embarazo.
- La metaplasia escamosa del cuello uterino consiste en el reemplazo fisiológico del epitelio cilíndrico evertido al exocérvix por un epitelio escamoso neoformado de células de reserva subyacentes a las cilíndricas.
- La parte del cuello uterino en la que se produce metaplasia escamosa se denomina zona de transformación.
- Identificar la zona de transformación tiene gran importancia en la colposcopia, pues casi todas las manifestaciones de carcinogénesis cervical ocurren en esta zona.
La comprensión profunda de la anatomía y la fisiología
del cuello uterino es totalmente esencial para la
práctica colposcópica eficaz. Este capítulo trata la
anatomía macroscópica y microscópica del cuello
uterino y la fisiología de la zona de transformación. El
cuello uterino es la parte fibromuscular inferior del
útero. De forma cilíndrica o cónica, mide de 3 a 4 cm
de largo y 2,5 cm de diámetro. Lo sostienen el
ligamento redondo y los ligamentos uterosacros, que
van de las partes laterales y posterior del cuello
uterino a las paredes de la pelvis ósea; la mitad
inferior del cuello uterino, llamada hocico de tenca o
porción vaginal, penetra en la vagina por su pared
anterior, mientras la mitad superior queda por encima
de la vagina (figura 1.1). El conducto cervical
desemboca en la vagina por el llamado orificio
cervical externo.
El tamaño y la forma del cuello uterino varían según la edad, el número de partos y el momento del ciclo hormonal de la mujer. El de las mujeres que han tenido algún hijo es voluminoso, y el orificio externo se presenta como una ancha hendidura transversal. El orificio cervical externo de las nulíparas presenta el aspecto de una pequeña abertura circular en el centro del cuello uterino. La porción supravaginal se une al cuerpo muscular del útero en el orificio cervical interno. La porción del cuello uterino exterior al orificio externo se llama exocérvix. Es la parte más fácilmente visualizable en la exploración con espéculo. La porción del cuello uterino interior al orificio externo se denomina endocérvix, para cuya visualización es preciso estirar o dilatar el orificio externo. El conducto cervical, que atraviesa el endocérvix, conecta la cavidad uterina con la vagina y se extiende del orificio interno al externo, por el que desemboca en la vagina. Su longitud y anchura varían según la edad y el momento del ciclo hormonal de la mujer. Es más ancho en las mujeres en edad fecunda: alcanza de 6 a 8 mm de anchura.
El espacio de la cavidad vaginal que rodea el cuello uterino se denomina fondo de saco vaginal, y se subdivide anatómicamente en fondos de saco laterales, fondo de saco anterior y fondo de saco posterior.
El estroma del cuello uterino consiste en un tejido denso, fibromuscular, atravesado por la compleja trama de un plexo vascular, linfático y nervioso. La vascularización arterial del cuello uterino procede de las arterias ilíacas internas, a través de las divisiones cervical y vaginal de las arterias uterinas. Las ramas cervicales de las arterias uterinas descienden por las paredes laterales del cuello uterino en posición de las 3 y las 9 del reloj. Las venas del cuello uterino discurren paralelamente a las arterias y desembocan en la vena hipogástrica. Los vasos linfáticos del cuello uterino desembocan en los ganglios ilíacos comunes, externo e interno, obturador y parametriales. La inervación del cuello uterino procede del plexo hipogástrico. El endocérvix tiene muchas terminaciones nerviosas, que son escasas en el exocérvix. En consecuencia, la mayoría de las mujeres toleran bien procedimientos como la biopsia, la electrocoagulación y la crioterapia sin anestesia local. Como en el endocérvix también abundan las fibras simpáticas y parasimpáticas, el legrado endocervical puede a veces producir una reacción vasovagal. El cuello uterino está recubierto por epitelio escamoso estratificado no queratinizante y por epitelio cilíndrico. Estos dos tipos de epitelio confluyen en la unión escamoso-cilíndrica.
El tamaño y la forma del cuello uterino varían según la edad, el número de partos y el momento del ciclo hormonal de la mujer. El de las mujeres que han tenido algún hijo es voluminoso, y el orificio externo se presenta como una ancha hendidura transversal. El orificio cervical externo de las nulíparas presenta el aspecto de una pequeña abertura circular en el centro del cuello uterino. La porción supravaginal se une al cuerpo muscular del útero en el orificio cervical interno. La porción del cuello uterino exterior al orificio externo se llama exocérvix. Es la parte más fácilmente visualizable en la exploración con espéculo. La porción del cuello uterino interior al orificio externo se denomina endocérvix, para cuya visualización es preciso estirar o dilatar el orificio externo. El conducto cervical, que atraviesa el endocérvix, conecta la cavidad uterina con la vagina y se extiende del orificio interno al externo, por el que desemboca en la vagina. Su longitud y anchura varían según la edad y el momento del ciclo hormonal de la mujer. Es más ancho en las mujeres en edad fecunda: alcanza de 6 a 8 mm de anchura.
El espacio de la cavidad vaginal que rodea el cuello uterino se denomina fondo de saco vaginal, y se subdivide anatómicamente en fondos de saco laterales, fondo de saco anterior y fondo de saco posterior.
El estroma del cuello uterino consiste en un tejido denso, fibromuscular, atravesado por la compleja trama de un plexo vascular, linfático y nervioso. La vascularización arterial del cuello uterino procede de las arterias ilíacas internas, a través de las divisiones cervical y vaginal de las arterias uterinas. Las ramas cervicales de las arterias uterinas descienden por las paredes laterales del cuello uterino en posición de las 3 y las 9 del reloj. Las venas del cuello uterino discurren paralelamente a las arterias y desembocan en la vena hipogástrica. Los vasos linfáticos del cuello uterino desembocan en los ganglios ilíacos comunes, externo e interno, obturador y parametriales. La inervación del cuello uterino procede del plexo hipogástrico. El endocérvix tiene muchas terminaciones nerviosas, que son escasas en el exocérvix. En consecuencia, la mayoría de las mujeres toleran bien procedimientos como la biopsia, la electrocoagulación y la crioterapia sin anestesia local. Como en el endocérvix también abundan las fibras simpáticas y parasimpáticas, el legrado endocervical puede a veces producir una reacción vasovagal. El cuello uterino está recubierto por epitelio escamoso estratificado no queratinizante y por epitelio cilíndrico. Estos dos tipos de epitelio confluyen en la unión escamoso-cilíndrica.
 Figura 1.1: Anatomía macroscópica ...
Figura 1.1: Anatomía macroscópica ...Epitelio escamoso estratificado no
Normalmente el exocérvix está recubierto en gran
parte por epitelio escamoso estratificado no
queratinizante que contiene glucógeno. Es opaco,
tiene muchas capas celulares (de 15 a 20, figura 1.2)
y es de color rosado pálido. Este epitelio puede
corresponder al de origen, formado durante la vida
embrionaria, o ser una neoformación metaplásica de
los primeros años adultos. En las mujeres
premenopáusicas el epitelio escamoso original es
rosado, mientras que el de nueva formación presenta
un aspecto rosado blanquecino a la exploración.
La arquitectura histológica del epitelio escamoso
del cuello uterino presenta, en el fondo, una única
capa de células basales redondas, con núcleos grandes
de coloración oscura y poco citoplasma, pegadas a la
membrana basal (figura 1.2), que separa el epitelio
del estroma subyacente. La unión epitelioestromal
suele ser rectilínea. A veces es ligeramente ondulada,
con cortas proyecciones de estroma a intervalos
regulares denominadas papilas. Las partes del epitelio
introducidas entre las papilas se denominan
invaginaciones.
Las células basales se dividen y maduran para formar las siguientes capas celulares, llamadas parabasales, que también tienen núcleos relativamente grandes y oscuros, y citoplasma basófilo de color azul verdoso. Estas células siguen diferenciándose y madurando hasta constituir capas intermedias de células poligonales con citoplasma abundante y núcleos redondos pequeños que forman un entramado como una cesta. Al proseguir la maduración, se forman las células grandes y sensiblemente planas, de núcleo pequeño, denso y picnótico y citoplasma transparente, de las capas superficiales. En términos generales, de la capa basal a la superficial, estas células aumentan de tamaño mientras se reduce el de su núcleo.
Las células de las capas intermedia y superficial contienen glucógeno abundante en su citoplasma, que se tiñe intensamente de color pardo-caoba o negro tras aplicar la solución yodoyodurada de Lugol con ácido peryódico de Schiff en los cortes histológicos. La presencia de glucógeno en las capas intermedia y superficial es signo de maduración normal y de desarrollo del epitelio escamoso. La maduración anormal o alterada se caracteriza por la ausencia de glucogénesis.
La maduración del epitelio escamoso del cuello uterino depende de la presencia de estrógeno, la hormona femenina. En ausencia de estrógeno no se producen maduración ni glucogénesis totales. En consecuencia, después de la menopausia, las células no maduran más allá de la capa parabasal y no se acumulan en capas múltiples de células planas. El epitelio se vuelve delgado y atrófico. A la inspección visual aparece pálido, con manchas petequiales subepiteliales, por ser muy propenso a los traumatismos.
Las células basales se dividen y maduran para formar las siguientes capas celulares, llamadas parabasales, que también tienen núcleos relativamente grandes y oscuros, y citoplasma basófilo de color azul verdoso. Estas células siguen diferenciándose y madurando hasta constituir capas intermedias de células poligonales con citoplasma abundante y núcleos redondos pequeños que forman un entramado como una cesta. Al proseguir la maduración, se forman las células grandes y sensiblemente planas, de núcleo pequeño, denso y picnótico y citoplasma transparente, de las capas superficiales. En términos generales, de la capa basal a la superficial, estas células aumentan de tamaño mientras se reduce el de su núcleo.
Las células de las capas intermedia y superficial contienen glucógeno abundante en su citoplasma, que se tiñe intensamente de color pardo-caoba o negro tras aplicar la solución yodoyodurada de Lugol con ácido peryódico de Schiff en los cortes histológicos. La presencia de glucógeno en las capas intermedia y superficial es signo de maduración normal y de desarrollo del epitelio escamoso. La maduración anormal o alterada se caracteriza por la ausencia de glucogénesis.
La maduración del epitelio escamoso del cuello uterino depende de la presencia de estrógeno, la hormona femenina. En ausencia de estrógeno no se producen maduración ni glucogénesis totales. En consecuencia, después de la menopausia, las células no maduran más allá de la capa parabasal y no se acumulan en capas múltiples de células planas. El epitelio se vuelve delgado y atrófico. A la inspección visual aparece pálido, con manchas petequiales subepiteliales, por ser muy propenso a los traumatismos.
 Figura 1.2 : Epitelio escamoso est...
Figura 1.2 : Epitelio escamoso est...Epitelio cilíndrico
El conducto cervical está recubierto de epitelio
cilíndrico (a veces denominado epitelio mucíparo o
glandular). Está compuesto de una única capa de
células altas, con núcleos oscuros, cerca de la
membrana basal (figura 1.3). Por tratarse de una
única capa celular, su altura es mucho menor que la
del epitelio escamoso estratificado del cuello uterino.
A la inspección visual su color es rojizo, pues una sola y delgada capa celular permite que aparezca la coloración de la vascularización subyacente del estroma. En su límite distal o superior se fusiona con el epitelio endometrial en la parte inferior del cuerpo del útero. En su límite proximal o inferior se fusiona con el epitelio escamoso en la unión escamosocilíndrica. Cubre un grado variable del exocérvix según la edad, el número de partos y el momento hormonal de la mujer, fecunda o menopáusica.
El epitelio cilíndrico no forma una superficie aplanada en el conducto cervical, sino que forma pliegues longitudinales múltiples que sobresalen en la luz del conducto, dando lugar a proyecciones papilares. También forma invaginaciones en el estroma cervical, dando lugar a la formación de criptas endocervicales (a veces llamadas glándulas endocervicales) (figura 1.4). Las criptas pueden llegar a tener entre 5 y 8 mm desde la superficie del cuello uterino. Esta arquitectura compleja, con pliegues mucosos y criptas, da al epitelio cilíndrico una apariencia granular a la inspección visual.
El crecimiento localizado del epitelio cilíndrico endocervical puede verse a veces como una masa rojiza que sobresale por el orificio externo. Esto es lo que se llama un pólipo cervical (figura 1.5). Empieza generalmente con el engrosamiento localizado de una única papila cilíndrica, que se presenta como una masa conforme aumenta de volumen. Está compuesto por una parte central del estroma endocervical revestida de epitelio cilíndrico con sus criptas subyacentes. A veces pueden surgir pólipos múltiples del epitelio cilíndrico.
En el epitelio cilíndrico no se produce glucogénesis ni mitosis. Debido a la falta de glucógeno citoplasmático, el epitelio cilíndrico no cambia de color tras aplicación de Lugol, o retiene una leve capa de la solución yodoyodurada.
A la inspección visual su color es rojizo, pues una sola y delgada capa celular permite que aparezca la coloración de la vascularización subyacente del estroma. En su límite distal o superior se fusiona con el epitelio endometrial en la parte inferior del cuerpo del útero. En su límite proximal o inferior se fusiona con el epitelio escamoso en la unión escamosocilíndrica. Cubre un grado variable del exocérvix según la edad, el número de partos y el momento hormonal de la mujer, fecunda o menopáusica.
El epitelio cilíndrico no forma una superficie aplanada en el conducto cervical, sino que forma pliegues longitudinales múltiples que sobresalen en la luz del conducto, dando lugar a proyecciones papilares. También forma invaginaciones en el estroma cervical, dando lugar a la formación de criptas endocervicales (a veces llamadas glándulas endocervicales) (figura 1.4). Las criptas pueden llegar a tener entre 5 y 8 mm desde la superficie del cuello uterino. Esta arquitectura compleja, con pliegues mucosos y criptas, da al epitelio cilíndrico una apariencia granular a la inspección visual.
El crecimiento localizado del epitelio cilíndrico endocervical puede verse a veces como una masa rojiza que sobresale por el orificio externo. Esto es lo que se llama un pólipo cervical (figura 1.5). Empieza generalmente con el engrosamiento localizado de una única papila cilíndrica, que se presenta como una masa conforme aumenta de volumen. Está compuesto por una parte central del estroma endocervical revestida de epitelio cilíndrico con sus criptas subyacentes. A veces pueden surgir pólipos múltiples del epitelio cilíndrico.
En el epitelio cilíndrico no se produce glucogénesis ni mitosis. Debido a la falta de glucógeno citoplasmático, el epitelio cilíndrico no cambia de color tras aplicación de Lugol, o retiene una leve capa de la solución yodoyodurada.
 Figura 1.3 : Epitelio cilíndrico (...
Figura 1.3 : Epitelio cilíndrico (... Figura 1.4 : Criptas del epitelio ...
Figura 1.4 : Criptas del epitelio ... Figura 1.5 : Pólipo cervical
Figura 1.5 : Pólipo cervical...
Unión escamoso-cilíndrica (UEC)
La unión escamoso-cilíndrica (figuras 1.6 y 1.7) se
presenta como una línea bien trazada con un escalón,
por la diferente altura del epitelio pavimentoso y del
cilíndrico. La ubicación de la unión escamosocilíndrica
con relación al orificio cervical externo
varía en la vida de una mujer y depende de factores
como la edad, el momento del ciclo hormonal, los
traumatismos del parto, el uso de anticonceptivos
orales o el embarazo (figuras 1.6 y 1.7).
La unión escamoso-cilíndrica visualizable en la niñez, perimenarquia, pospubertad y primeros tiempos del período reproductivo se denomina UEC original, pues representa el empalme entre el epitelio cilíndrico y el epitelio pavimentoso ‘original’ de la embriogénesis y la vida intrauterina. Durante la niñez y la perimenarquia, la UEC original se encuentra en el orificio cervical externo, o muy cerca de él (figura 1.7a). Tras la pubertad y durante el período reproductivo, los genitales femeninos crecen por influencia estrogénica. El cuello uterino se hincha y agranda y el conducto cervical se alarga. Esto conlleva la eversión del epitelio cilíndrico de la parte inferior del conducto cervical hacia el exocérvix (figura 1.7b). Esto es lo que se llama ectropión o ectopia, visualizable como un exocérvix francamente rojizo (figura 1.8a). A veces se le llama ‘erosión’ o ‘úlcera’, que son nombres poco apropiados y no deben usarse para esto. Así, la UEC original está ubicada en el exocérvix, muy lejos del orificio externo (figuras 1.7b y 1.8a). El ectropión se hace mucho más pronunciado durante el embarazo.
La acción del tampón del moco que cubre las células cilíndricas se perturba cuando el epitelio cilíndrico del ectropión se ve expuesto al entorno vaginal ácido. Esto conduce a la destrucción y, en último término, al reemplazo del epitelio cilíndrico por epitelio escamoso metaplásico neoformado. Por metaplasia entendemos el cambio o reemplazo de un tipo de epitelio por otro.
El proceso metaplásico suele comenzar en la UEC original y desplazarse centrípetamente hacia el orificio externo durante el período reproductivo hasta la perimenopausia. De este modo se forma una nueva UEC entre el epitelio escamoso metaplásico neoformado y el epitelio cilíndrico persistente en el exocérvix (figuras 1.7c y 1.8b). Conforme la mujer se acerca a la menopausia, la nueva UEC va avanzando en el exocérvix hacia el orificio externo (figuras 1.7c, 1.7d, 1.7e y 1.8) y se va posicionando a distancias variables del mismo, como resultado de la formación progresiva del nuevo epitelio escamoso metaplásico en las zonas expuestas del epitelio cilíndrico en el exocérvix. A partir del período perimenopáusico, el cuello uterino va reduciéndose por la falta de estrógeno, con lo cual se acelera el desplazamiento de la nueva UEC por el conducto cervical hacia el orificio externo (figuras 1.7d y 1.8c). En las mujeres posmenopáusicas, la nueva UEC suele no poderse visualizar (figuras 1.7e y 1.8d).
A esta nueva UEC es a la que nos referiremos de aquí en adelante en este manual cuando hablemos simplemente de unión escamoso-cilíndrica (UEC). Para referirnos a la UEC original la mencionaremos explícitamente como UEC original.
La unión escamoso-cilíndrica visualizable en la niñez, perimenarquia, pospubertad y primeros tiempos del período reproductivo se denomina UEC original, pues representa el empalme entre el epitelio cilíndrico y el epitelio pavimentoso ‘original’ de la embriogénesis y la vida intrauterina. Durante la niñez y la perimenarquia, la UEC original se encuentra en el orificio cervical externo, o muy cerca de él (figura 1.7a). Tras la pubertad y durante el período reproductivo, los genitales femeninos crecen por influencia estrogénica. El cuello uterino se hincha y agranda y el conducto cervical se alarga. Esto conlleva la eversión del epitelio cilíndrico de la parte inferior del conducto cervical hacia el exocérvix (figura 1.7b). Esto es lo que se llama ectropión o ectopia, visualizable como un exocérvix francamente rojizo (figura 1.8a). A veces se le llama ‘erosión’ o ‘úlcera’, que son nombres poco apropiados y no deben usarse para esto. Así, la UEC original está ubicada en el exocérvix, muy lejos del orificio externo (figuras 1.7b y 1.8a). El ectropión se hace mucho más pronunciado durante el embarazo.
La acción del tampón del moco que cubre las células cilíndricas se perturba cuando el epitelio cilíndrico del ectropión se ve expuesto al entorno vaginal ácido. Esto conduce a la destrucción y, en último término, al reemplazo del epitelio cilíndrico por epitelio escamoso metaplásico neoformado. Por metaplasia entendemos el cambio o reemplazo de un tipo de epitelio por otro.
El proceso metaplásico suele comenzar en la UEC original y desplazarse centrípetamente hacia el orificio externo durante el período reproductivo hasta la perimenopausia. De este modo se forma una nueva UEC entre el epitelio escamoso metaplásico neoformado y el epitelio cilíndrico persistente en el exocérvix (figuras 1.7c y 1.8b). Conforme la mujer se acerca a la menopausia, la nueva UEC va avanzando en el exocérvix hacia el orificio externo (figuras 1.7c, 1.7d, 1.7e y 1.8) y se va posicionando a distancias variables del mismo, como resultado de la formación progresiva del nuevo epitelio escamoso metaplásico en las zonas expuestas del epitelio cilíndrico en el exocérvix. A partir del período perimenopáusico, el cuello uterino va reduciéndose por la falta de estrógeno, con lo cual se acelera el desplazamiento de la nueva UEC por el conducto cervical hacia el orificio externo (figuras 1.7d y 1.8c). En las mujeres posmenopáusicas, la nueva UEC suele no poderse visualizar (figuras 1.7e y 1.8d).
A esta nueva UEC es a la que nos referiremos de aquí en adelante en este manual cuando hablemos simplemente de unión escamoso-cilíndrica (UEC). Para referirnos a la UEC original la mencionaremos explícitamente como UEC original.
 Figura 1.6 : Unión escamoso-cilínd...
Figura 1.6 : Unión escamoso-cilínd... Figura 1.7 : Ubicación de la unión...
Figura 1.7 : Ubicación de la unión... Figura 1.8 : Ubicación de la unión...
Figura 1.8 : Ubicación de la unión...Ectropión o ectopia
El ectropión o ectopia se define como la eversión del
epitelio cilíndrico endocervical hacia el exocérvix. Se
presenta como una zona rojiza grande en el exocérvix
que rodea el orificio externo (figuras 1.7b y 1.8a). La
eversión del epitelio cilíndrico es más pronunciada en
los bordes anterior y posterior del exocérvix y menos
en los laterales. Es un proceso normal, fisiológico, en
la vida de una mujer. A veces, el epitelio cilíndrico se
extiende hacia el fondo de saco vaginal. En el
ectropión se desplaza toda la mucosa, con inclusión
de las criptas y el estroma subyacente. En esta zona
se produce la transformación fisiológica a metaplasia
escamosa, así como la transformación anormal en el
cáncer cervicouterino.
 Figura 1.7 : Ubicación de la unión...
Figura 1.7 : Ubicación de la unión... Figura 1.8 : Ubicación de la unión...
Figura 1.8 : Ubicación de la unión...Metaplasia escamosa
El reemplazo fisiológico del epitelio cilíndrico evertido
por un epitelio escamoso neoformado se denomina
metaplasia escamosa. El medio vaginal es ácido en los
años fecundos y durante el embarazo. Se piensa que la
acidez desempeña una función en la metaplasia
escamosa. Cuando la acidez vaginal destruye
reiteradamente las células del epitelio cilíndrico en
una zona del ectropión, con el tiempo las células son
reemplazadas por un epitelio metaplásico neoformado.
La irritación, por el medio vaginal ácido, del epitelio
cilíndrico expuesto produce la aparición de las células
de reserva subyacentes, que proliferan, se hiperplasian
y acaban formando el epitelio escamoso metaplásico.
Como ya se ha dicho, el proceso metaplásico requiere la aparición de esas células indiferenciadas, cúbicas, subcilíndricas llamadas células de reserva (figura 1.9a), pues el epitelio escamoso metaplásico surge de la multiplicación y la diferenciación de estas células que, con el tiempo, despegan el resto del epitelio cilíndrico (figuras 1.9b y 1.9c). No se conoce el origen exacto de las células de reserva, aunque suele considerarse que proceden del epitelio cilíndrico, en respuesta a la irritación por la acidez vaginal.
El primer signo de metaplasia escamosa es la aparición y proliferación de las células de reserva (figuras 1.9a y 1.9b). Esto se ve inicialmente como una única capa de células pequeñas, redondas, de núcleos oscuros, situados muy cerca de los núcleos de las células cilíndricas, que prolifera y llega a la hiperplasia de células de reserva (figura 1.9b). Morfológicamente, las células de reserva tienen una apariencia similar a las células basales del epitelio escamoso original, con núcleos redondos y poco citoplasma. Según progresa el proceso metaplásico, las células de reserva proliferan y se diferencian, formando un epitelio delgado, multicelular, de células escamosas inmaduras sin que se observe estratificación (figura 1.9c). El epitelio metaplásico escamoso, delgado y neoformado, se denomina inmaduro cuando presenta poca o ninguna estratificación. Las células del epitelio metaplásico escamoso inmaduro no producen glucógeno y, en consecuencia, no se tiñen de marrón o negro con la solución yodoyodurada de Lugol. En esta fase pueden verse grupos de células cilíndricas mucinosas incluidas en el epitelio metaplásico escamoso inmaduro.
Pueden surgir a la vez muchos campos, aislados o contiguos, o focos de metaplasia escamosa incipiente. Se ha sugerido que la membrana basal del epitelio cilíndrico original se disuelve y vuelve a formarse entre las células de reserva, que están proliferando y diferenciándose, y el estroma cervical. La metaplasia escamosa suele comenzar en la unión escamosocilíndrica original, en el borde distal de la ectopia, pero también puede producirse en el epitelio cilíndrico cercano a la UEC, o como islotes esparcidos en el epitelio cilíndrico expuesto.
A medida que continúa el proceso, las células escamosas metaplásicas inmaduras evolucionan a epitelio metaplásico estratificado maduro (figura 1.9d). Para efectos prácticos, este último se asemeja al epitelio escamoso estratificado original. Pueden verse algunas células cilíndricas residuales o vacuolas de moco en el epitelio metaplásico escamoso evolucionado, que contiene glucógeno a partir de la capa celular intermedia, por lo que se tiñe de marrón o negro con el Lugol. En el epitelio escamoso metaplásico maduro pueden verse unos folículos, los llamados quistes de Naboth (figuras 1.10 y 1.11). Los quistes de Naboth se forman por retención de moco, como resultado de la oclusión de una cripta endocervical por el epitelio escamoso metaplásico que se superpone (figura 1.10). El epitelio cilíndrico enterrado sigue secretando moco, que con el tiempo llena y distiende el quiste. El moco atrapado confiere al quiste un color blanco marfil amarillento visualizable (figura 1.11). El epitelio cilíndrico de la pared del quiste se aplana y acaba destruyéndose por la presión del moco. Las criptas del epitelio cilíndrico aún no recubiertas de epitelio metaplásico siguen abiertas. La mejor manera de evaluar el límite más lejano del epitelio metaplásico del exocérvix es localizar la cripta que se abre más lejos de la unión escamoso-cilíndrica.
La metaplasia escamosa es un proceso irreversible; el epitelio transformado (que ahora es pavimentoso) no puede volver a convertirse en cilíndrico. El proceso metaplásico del cuello uterino se denomina a veces metaplasia indirecta, pues las células cilíndricas no se transforman en células escamosas, sino que son reemplazadas por la proliferación de las células cúbicas, subcilíndricas, de reserva. La metaplasia escamosa puede avanzar en grados diversos en distintas zonas del mismo cuello uterino, por lo que pueden visualizarse múltiples zonas de madurez muy dispar en el epitelio escamoso metaplásico, con o sin islotes de epitelio cilíndrico. El epitelio metaplásico adyacente a la UEC es inmaduro, mientras que el epitelio metaplásico maduro se encuentra cerca de la UEC original.
El epitelio metaplásico incipiente puede evolucionar de dos modos (figura 1.12). En la gran mayoría de las mujeres, se convierte en epitelio metaplásico escamoso maduro, similar, para todos los efectos prácticos, al epitelio escamoso original normal que contiene glucógeno. En una minoría muy pequeña de las mujeres, puede evolucionar a epitelio atípico displásico. Algunos tipos de papilomavirus humanos (VPH) oncógenos pueden infectar persistentemente las células metaplásicas escamosas basales inmaduras y transformarlas en células atípicas con anomalías nucleares y citoplasmáticas. La proliferación y la expansión no controladas de estas células atípicas pueden conducir a la formación de un epitelio displásico anormal que puede volver a su estado normal, persistir como displasia o evolucionar a cáncer invasor al cabo de varios años. También se piensa que alguna metaplasia puede surgir por endocrecimiento a partir del epitelio escamoso del exocérvix.
Como ya se ha dicho, el proceso metaplásico requiere la aparición de esas células indiferenciadas, cúbicas, subcilíndricas llamadas células de reserva (figura 1.9a), pues el epitelio escamoso metaplásico surge de la multiplicación y la diferenciación de estas células que, con el tiempo, despegan el resto del epitelio cilíndrico (figuras 1.9b y 1.9c). No se conoce el origen exacto de las células de reserva, aunque suele considerarse que proceden del epitelio cilíndrico, en respuesta a la irritación por la acidez vaginal.
El primer signo de metaplasia escamosa es la aparición y proliferación de las células de reserva (figuras 1.9a y 1.9b). Esto se ve inicialmente como una única capa de células pequeñas, redondas, de núcleos oscuros, situados muy cerca de los núcleos de las células cilíndricas, que prolifera y llega a la hiperplasia de células de reserva (figura 1.9b). Morfológicamente, las células de reserva tienen una apariencia similar a las células basales del epitelio escamoso original, con núcleos redondos y poco citoplasma. Según progresa el proceso metaplásico, las células de reserva proliferan y se diferencian, formando un epitelio delgado, multicelular, de células escamosas inmaduras sin que se observe estratificación (figura 1.9c). El epitelio metaplásico escamoso, delgado y neoformado, se denomina inmaduro cuando presenta poca o ninguna estratificación. Las células del epitelio metaplásico escamoso inmaduro no producen glucógeno y, en consecuencia, no se tiñen de marrón o negro con la solución yodoyodurada de Lugol. En esta fase pueden verse grupos de células cilíndricas mucinosas incluidas en el epitelio metaplásico escamoso inmaduro.
Pueden surgir a la vez muchos campos, aislados o contiguos, o focos de metaplasia escamosa incipiente. Se ha sugerido que la membrana basal del epitelio cilíndrico original se disuelve y vuelve a formarse entre las células de reserva, que están proliferando y diferenciándose, y el estroma cervical. La metaplasia escamosa suele comenzar en la unión escamosocilíndrica original, en el borde distal de la ectopia, pero también puede producirse en el epitelio cilíndrico cercano a la UEC, o como islotes esparcidos en el epitelio cilíndrico expuesto.
A medida que continúa el proceso, las células escamosas metaplásicas inmaduras evolucionan a epitelio metaplásico estratificado maduro (figura 1.9d). Para efectos prácticos, este último se asemeja al epitelio escamoso estratificado original. Pueden verse algunas células cilíndricas residuales o vacuolas de moco en el epitelio metaplásico escamoso evolucionado, que contiene glucógeno a partir de la capa celular intermedia, por lo que se tiñe de marrón o negro con el Lugol. En el epitelio escamoso metaplásico maduro pueden verse unos folículos, los llamados quistes de Naboth (figuras 1.10 y 1.11). Los quistes de Naboth se forman por retención de moco, como resultado de la oclusión de una cripta endocervical por el epitelio escamoso metaplásico que se superpone (figura 1.10). El epitelio cilíndrico enterrado sigue secretando moco, que con el tiempo llena y distiende el quiste. El moco atrapado confiere al quiste un color blanco marfil amarillento visualizable (figura 1.11). El epitelio cilíndrico de la pared del quiste se aplana y acaba destruyéndose por la presión del moco. Las criptas del epitelio cilíndrico aún no recubiertas de epitelio metaplásico siguen abiertas. La mejor manera de evaluar el límite más lejano del epitelio metaplásico del exocérvix es localizar la cripta que se abre más lejos de la unión escamoso-cilíndrica.
La metaplasia escamosa es un proceso irreversible; el epitelio transformado (que ahora es pavimentoso) no puede volver a convertirse en cilíndrico. El proceso metaplásico del cuello uterino se denomina a veces metaplasia indirecta, pues las células cilíndricas no se transforman en células escamosas, sino que son reemplazadas por la proliferación de las células cúbicas, subcilíndricas, de reserva. La metaplasia escamosa puede avanzar en grados diversos en distintas zonas del mismo cuello uterino, por lo que pueden visualizarse múltiples zonas de madurez muy dispar en el epitelio escamoso metaplásico, con o sin islotes de epitelio cilíndrico. El epitelio metaplásico adyacente a la UEC es inmaduro, mientras que el epitelio metaplásico maduro se encuentra cerca de la UEC original.
El epitelio metaplásico incipiente puede evolucionar de dos modos (figura 1.12). En la gran mayoría de las mujeres, se convierte en epitelio metaplásico escamoso maduro, similar, para todos los efectos prácticos, al epitelio escamoso original normal que contiene glucógeno. En una minoría muy pequeña de las mujeres, puede evolucionar a epitelio atípico displásico. Algunos tipos de papilomavirus humanos (VPH) oncógenos pueden infectar persistentemente las células metaplásicas escamosas basales inmaduras y transformarlas en células atípicas con anomalías nucleares y citoplasmáticas. La proliferación y la expansión no controladas de estas células atípicas pueden conducir a la formación de un epitelio displásico anormal que puede volver a su estado normal, persistir como displasia o evolucionar a cáncer invasor al cabo de varios años. También se piensa que alguna metaplasia puede surgir por endocrecimiento a partir del epitelio escamoso del exocérvix.
 Figura 1.9 : Desarrollo del epite...
Figura 1.9 : Desarrollo del epite... Figura.10 : El epitelio escamoso m...
Figura.10 : El epitelio escamoso m... Figura 1.11 : Múltiples quistes d...
Figura 1.11 : Múltiples quistes d... Figura 1.12 : Diagrama esquemátic...
Figura 1.12 : Diagrama esquemátic...Zona de transformación
La zona del cuello uterino donde el epitelio cilíndrico
ha sido reemplazado o está reemplazándose con el
nuevo epitelio escamoso metaplásico se denomina
zona de transformación (ZT). Corresponde al área del
cuello uterino limitada distalmente por la UEC
original y proximalmente por el límite más lejano del
epitelio metaplásico, definido por la nueva UEC
(figuras 1.7, 1.13 y 1.14). En las mujeres
premenopáusicas, la zona de transformación está
plenamente ubicada en el exocérvix. A partir de la
menopausia, el cuello uterino se reduce de tamaño,
conforme descienden los niveles de estrógeno.
En consecuencia, la zona de transformación puede
desplazarse, primero parcialmente y luego
plenamente, al conducto cervical.
La zona de transformación puede considerarse normal cuando presenta metaplasia escamosa, incipiente o evolucionada, junto con zonas o islotes de epitelio cilíndrico, sin signos de carcinogénesis cervical (figura 1.14a). Se denomina zona de transformación anormal o atípica (ZTA) cuando en ella se observan signos de carcinogénesis cervical, como cambios displásicos (figura 1.14b). Identificar la zona de transformación tiene gran importancia en la colposcopia, pues casi todas las manifestaciones de carcinogénesis cervical ocurren en esta zona.
La zona de transformación puede considerarse normal cuando presenta metaplasia escamosa, incipiente o evolucionada, junto con zonas o islotes de epitelio cilíndrico, sin signos de carcinogénesis cervical (figura 1.14a). Se denomina zona de transformación anormal o atípica (ZTA) cuando en ella se observan signos de carcinogénesis cervical, como cambios displásicos (figura 1.14b). Identificar la zona de transformación tiene gran importancia en la colposcopia, pues casi todas las manifestaciones de carcinogénesis cervical ocurren en esta zona.
 Figura 1.7 : Ubicación de la unió...
Figura 1.7 : Ubicación de la unió... Figura 1.13 : Diagrama esquemático...
Figura 1.13 : Diagrama esquemático... Figura 1.14 : a) Diagrama esquemát...
Figura 1.14 : a) Diagrama esquemát...Zona de transformación congénita
Al principio de la vida embrionaria, el epitelio cúbico
del tubo vaginal es reemplazado por epitelio
escamoso, que empieza en el extremo caudal del seno
urogenital. Este proceso se completa mucho antes del
nacimiento, de modo que la vagina y el exocérvix
queden totalmente cubiertos por epitelio escamoso. El
proceso avanza muy rápidamente a lo largo de las
paredes laterales y, después, de las paredes vaginales
anterior y posterior. Si la epitelización se produce
normalmente, en el momento del nacimiento la UEC
original estará situada en el orificio cervical externo.
En cambio, si se detiene este proceso o queda incompleto, la UEC original se situará distalmente del orificio cervical externo o, en casos raros, en las paredes vaginales, en particular en los fondos de saco anterior y posterior. El epitelio cúbico que queda aquí sufrirá metaplasia escamosa. Esta última conversión a epitelio pavimentoso en las paredes vaginales anterior y posterior y en el exocérvix conduce a la formación de la zona de transformación congénita. Se trata, pues, de una variante de la metaplasia escamosa intrauterina, en la cual una interferencia de la maduración normal impide que se complete la diferenciación del epitelio escamoso. En superficie se observa una maduración excesiva (que pone de manifiesto la queratinización), mientras las capas más profundas presentan maduración retardada, incompleta. Clínicamente, se visualiza un área gris blanquecina, hiperqueratósica, que va de los labios anterior y posterior del cuello uterino a los fondos de saco vaginales. Puede producirse maduración gradual del epitelio durante varios años. Este tipo de zona de transformación se ve en menos del 5% de las mujeres y es una variante de la zona de transformación normal.
En cambio, si se detiene este proceso o queda incompleto, la UEC original se situará distalmente del orificio cervical externo o, en casos raros, en las paredes vaginales, en particular en los fondos de saco anterior y posterior. El epitelio cúbico que queda aquí sufrirá metaplasia escamosa. Esta última conversión a epitelio pavimentoso en las paredes vaginales anterior y posterior y en el exocérvix conduce a la formación de la zona de transformación congénita. Se trata, pues, de una variante de la metaplasia escamosa intrauterina, en la cual una interferencia de la maduración normal impide que se complete la diferenciación del epitelio escamoso. En superficie se observa una maduración excesiva (que pone de manifiesto la queratinización), mientras las capas más profundas presentan maduración retardada, incompleta. Clínicamente, se visualiza un área gris blanquecina, hiperqueratósica, que va de los labios anterior y posterior del cuello uterino a los fondos de saco vaginales. Puede producirse maduración gradual del epitelio durante varios años. Este tipo de zona de transformación se ve en menos del 5% de las mujeres y es una variante de la zona de transformación normal.



