Home / Training / Manuals / Colposcopia e tratamento da neoplasia intra-epitelial cervical: Manual para principiantes / Capítulo 5: O exame colposcópico passo a passo
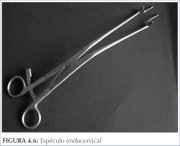 figura 4.6: Espéculo endocervical<...
figura 4.6: Espéculo endocervical<...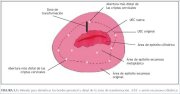 figura 5.1: Método de identificaçã...
figura 5.1: Método de identificaçã...
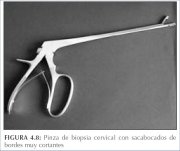 figura 4.8: Pinça tipo saca-bocado...
figura 4.8: Pinça tipo saca-bocado...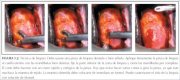 figura 5.2: Técnica de biopsia: de...
figura 5.2: Técnica de biopsia: de...
 figura 4.7: Cureta endocervical
figura 4.7: Cureta endocervical
Colposcopia e tratamento da neoplasia intra-epitelial cervical: Manual para principiantes, J.W. Sellors & R. Sankaranarayanan
Capítulo 5: O exame colposcópico passo a passo
Filter by language: English / Français / Español / Portugues / 中文- Antes de realizar a colposcopia, é importante explicar o procedimento à paciente e tranqüilizá-la sobre o exame. Isto contribui para que ela fique relaxada durante o procedimento.
- Antes do exame colposcópico, a paciente deve preencher um formulário de consentimento informado por escrito.
- Deve-se indagar sobre os antecedentes médicos e reprodutivos da paciente antes do procedimento.
- Seguir rigorosamente os passos fundamentais do exame colposcópico ajuda a evitar erros comuns.
- É importante visualizar a junção escamocolunar em sua toda a sua circunferência; do contrário, o procedimento colposcópico é considerado “insatisfatório”.
- Durante o procedimento colposcópico, deve-se identificar a zona de transformação (ZT). O limite proximal da ZT é definido pela junção escamocolunar, ao passo que o limite distal é identificado com o achado das aberturas das criptas ou cistos de Naboth mais distais nos lábios do colo uterino e ao se traçar uma linha imaginária que una estes pontos de referência.
- É essencial obter biopsias dirigidas, sob visão colposcópica, das áreas identificadas como anormais ou suspeitas .
- A colposcopia durante a gravidez requer uma boa experiência. Com o avanço da gravidez, a biopsia do colo uterino está associada com um maior risco de hemorragia mais profusa e de controle mais difícil. Deve-se sempre ponderar os riscos da biopsia em relação ao risco de não identificar uma neoplasia invasiva em estágio inicial. As lesões não-invasivas podem ser avaliadas depois do parto.
Neste capítulo são descritos detalhadamente os passos do exame colposcópico para identificar uma neoplasia cervical. Seguir rigorosamente este protocolo de exame ajuda a evitar, em grande parte, erros comuns na prática colposcópica. Antes de prosseguir, é aconselhável que os alunos estudem bem as bases anatômicas e fisiopatológica da prática colposcópica, descritas nos capítulos precedentes.
Pratique primeiro em objetos inanimados
O colposcópio pode ser considerado como uma extensão do sentido de visão do médico. Como tal, com a prática, ele deve-se converter em uma ferramenta familiar e não um obstáculo, chegando a ser, por assim dizer, parte do corpo do colposcopista. Durante o período de aprendizagem da colposcopia, convém familiarizar-se com o equipamento a ser usado. Uma boa idéia é praticar focando-se em objetos inanimados (como maçãs, laranjas, flores, pequenos frascos com etiquetas etc.) da sala de exame, usando diferentes intensidades de luz, diversos aumentos e com e sem os filtros verde e azul.
Podem ser necessários dois ajustes para personalizar o instrumento. O colposcópio deve-se ajustar à distância interpupilar do colposcopista a fim de se obter uma visão estereoscópica e para isto deve ser modificada a separação entre as duas lentes oculares. Inicialmente, deve-se manter as oculares completamente separadas. Se, ao olhar pelo colposcópio, podem ser vistos dois campos distintos, é preciso acertas as oculares até que os dois campos se fundam e proporcionem uma visão binocular estereoscópica. As oculares também podem ser ajustadas para compensar as variações na visão de cada colposcopista, mudando-se o foco de cada lente ocular, correspondente à correção requerida (+ ou − dioptrias), se necessário, à escala de dioptrias que se encontra ao lado das oculares. Para isto, é preciso olhar pela ocular direita com o olho esquerdo fechado e movimentando o colposcópio; simultaneamente, faz-se o ajuste do foco fino usando o botão de ajuste fino até que a imagem tenha foco. Sem mover o colposcópio e com o olho direito fechado, deve-se girar lentamente a ocular esquerda, até que a imagem tenha foco. Assim o instrumento fica ajustado à visão do examinador. Aqueles com visão normal ou que usam óculos não precisam fazer qualquer correção das dioptrias.
Um método para praticar a técnica da biopsia colposcópica em um objeto inanimado consiste em usar um pedaço de tubo com diâmetro e comprimento semelhantes aos da vagina (cerca de 5 cm de largura e 15 cm de comprimento) e uma bola de espuma de isopor que possa ser cortada em secções e encaixada na extremidade distal do tubo. Líquido corretor ou outro tipo de tinta pode ser usado para simular lesões na superfície do isopor. As lesões pintadas serão os alvos para praticar a colposcopia. Assim se evita o problema de obter tecidos animais para a prática e, conseqüentemente, problemas relativos à sua conservação e limpeza. As biopsias devem ser feitas sob visualização colposcópica sempre que possível, de forma que é preciso aprender a técnica de biopsia usando o colposcópio. Sempre que possível o aluno deve receber supervisão de um instrutor experiente em colposcopia e que, de preferência, fez um curso de treinamento. A aprendizagem interativa, em pacientes reais, acelera a curva de aprendizagem. Nas sessões de prática, vale a pena aprender a usar os formulários de avaliação da colposcopia (ver apêndice 1) para documentar os achados e a localização de onde foi feita a biopsia.
Podem ser necessários dois ajustes para personalizar o instrumento. O colposcópio deve-se ajustar à distância interpupilar do colposcopista a fim de se obter uma visão estereoscópica e para isto deve ser modificada a separação entre as duas lentes oculares. Inicialmente, deve-se manter as oculares completamente separadas. Se, ao olhar pelo colposcópio, podem ser vistos dois campos distintos, é preciso acertas as oculares até que os dois campos se fundam e proporcionem uma visão binocular estereoscópica. As oculares também podem ser ajustadas para compensar as variações na visão de cada colposcopista, mudando-se o foco de cada lente ocular, correspondente à correção requerida (+ ou − dioptrias), se necessário, à escala de dioptrias que se encontra ao lado das oculares. Para isto, é preciso olhar pela ocular direita com o olho esquerdo fechado e movimentando o colposcópio; simultaneamente, faz-se o ajuste do foco fino usando o botão de ajuste fino até que a imagem tenha foco. Sem mover o colposcópio e com o olho direito fechado, deve-se girar lentamente a ocular esquerda, até que a imagem tenha foco. Assim o instrumento fica ajustado à visão do examinador. Aqueles com visão normal ou que usam óculos não precisam fazer qualquer correção das dioptrias.
Um método para praticar a técnica da biopsia colposcópica em um objeto inanimado consiste em usar um pedaço de tubo com diâmetro e comprimento semelhantes aos da vagina (cerca de 5 cm de largura e 15 cm de comprimento) e uma bola de espuma de isopor que possa ser cortada em secções e encaixada na extremidade distal do tubo. Líquido corretor ou outro tipo de tinta pode ser usado para simular lesões na superfície do isopor. As lesões pintadas serão os alvos para praticar a colposcopia. Assim se evita o problema de obter tecidos animais para a prática e, conseqüentemente, problemas relativos à sua conservação e limpeza. As biopsias devem ser feitas sob visualização colposcópica sempre que possível, de forma que é preciso aprender a técnica de biopsia usando o colposcópio. Sempre que possível o aluno deve receber supervisão de um instrutor experiente em colposcopia e que, de preferência, fez um curso de treinamento. A aprendizagem interativa, em pacientes reais, acelera a curva de aprendizagem. Nas sessões de prática, vale a pena aprender a usar os formulários de avaliação da colposcopia (ver apêndice 1) para documentar os achados e a localização de onde foi feita a biopsia.
Passos do exame colposcópico
Muitos autores descreveram de forma acertada a maneira correta de realizar um exame colposcópico (Campion et al., 1991; Cartier e Cartier, 1993; Coppleson et al., 1993; Soutter 1993; Wright et al., 1995; Anderson et al., 1996; Burghart et al., 1998; Singer e Monaghan, 2000). Embora existam diferentes escolas do pensamento e prática de colposcopia, a técnica deste manual baseia-se na técnica de colposcopia clássica ou ampliada.
Os colposcopistas com freqüência formam suas próprias opiniões a respeito do que consideram essencial ao exame colposcópico e descartam grande parte do que consideram de pouca utilidade. A prática colposcópica parece ser um tanto flexível em seu conteúdo e a ordem em que se realizam os diferentes passos pode variar nos diversos serviços, já que as circunstâncias mudam de acordo com o meio cultural e outros contextos em que se realiza a colposcopia no mundo todo. Contudo, recomenda-se seguir atentamente os passos descritos a seguir, tanto durante a fase de aprendizagem como durante a prática colposcópica rotineira. Na medida do possível, dá-se uma explicação para cada passo. Com freqüência, a evidência do valor de cada passo virá com a experiência. Nos capítulos 6 a 9, é discutida a avaliação de achados colposcópicos normais e anormais.
Os colposcopistas com freqüência formam suas próprias opiniões a respeito do que consideram essencial ao exame colposcópico e descartam grande parte do que consideram de pouca utilidade. A prática colposcópica parece ser um tanto flexível em seu conteúdo e a ordem em que se realizam os diferentes passos pode variar nos diversos serviços, já que as circunstâncias mudam de acordo com o meio cultural e outros contextos em que se realiza a colposcopia no mundo todo. Contudo, recomenda-se seguir atentamente os passos descritos a seguir, tanto durante a fase de aprendizagem como durante a prática colposcópica rotineira. Na medida do possível, dá-se uma explicação para cada passo. Com freqüência, a evidência do valor de cada passo virá com a experiência. Nos capítulos 6 a 9, é discutida a avaliação de achados colposcópicos normais e anormais.
Explique o procedimento à paciente
É possível que, quando uma paciente é encaminhada a um consultório de colposcopia, ela chegue sem ter recebido de antemão uma explicação detalhada sobre o procedimento. Para mulheres que sabem ler, podem ajudar folhetos sobre o significado de uma citologia cervical ou outro teste de triagem anormais, com uma explicação do exame colposcópico. É importante que todas as mulheres recebam uma explicação prévia do procedimento e que a enfermeira do consultório ou o colposcopista tranqüilizem a paciente. Se ela não consegue relaxar durante o procedimento, o exame colposcópico pode ser difícil e produzir resultados insatisfatórios. A privacidade durante a consulta e o exame é de suma importância.
Obtenha o consentimento informado
Depois que explicar o procedimento à paciente, e antes de iniciar a colposcopia, deve-se obter dela o consentimento informado por escrito. O formulário de consentimento deve conter informações sobre o exame colposcópico e os procedimentos usuais que podem acompanhá-lo, como biopsia, curetagem endocervical e fotografia, assim como um resumo das complicações usuais que podem ocorrer (tanto as menos graves e mais freqüentes como as mais graves mas menos freqüentes). No apêndice 2, pode-se encontrar m exemplo de um formulário de consentimento. Caso a paciente precise submeter-se a exames colposcópicos subseqüentes, é preferível obter o consentimento informado a cada vez.
O tratamento para uma neoplasia intraepitelial cervical (NIC) confirmada pela colposcopia pode ser planejado para a mesma consulta que o exame colposcópico, a fim de reduzir ao mínimo o número de consultas e assegurar o cumprimento do tratamento, já que, por diversos motivos, as pacientes podem não estar dispostas a fazer uma consulta subseqüente para completar o tratamento. É possível realizar um tratamento ablativo como a crioterapia (ver capítulo 12) depois de realizar uma biopsia dirigida durante a colposcopia, de modo que os achados da histopatologia para a lesão tratada estejam disponíveis em uma data posterior. Por outro lado, um tratamento excisional como a cirurgia de alta freqüência (CAF) (ver capítulo 13) produzirá uma amostra tecidual que ajudará a estabelecer a natureza patológica da lesão tratada. Se for planejada tal abordagem ao tratamento imediatamente depois da colposcopia na mesma consulta, o processo de consentimento informado deve tratar também das questões do tratamento. Antes de obter o consentimento informado, deve-se explicar as possíveis conseqüências desta abordagem em termos de tratamento excessivo ou desnecessário, assim como os possíveis efeitos colaterais e complicações do procedimento de tratamento.
O tratamento para uma neoplasia intraepitelial cervical (NIC) confirmada pela colposcopia pode ser planejado para a mesma consulta que o exame colposcópico, a fim de reduzir ao mínimo o número de consultas e assegurar o cumprimento do tratamento, já que, por diversos motivos, as pacientes podem não estar dispostas a fazer uma consulta subseqüente para completar o tratamento. É possível realizar um tratamento ablativo como a crioterapia (ver capítulo 12) depois de realizar uma biopsia dirigida durante a colposcopia, de modo que os achados da histopatologia para a lesão tratada estejam disponíveis em uma data posterior. Por outro lado, um tratamento excisional como a cirurgia de alta freqüência (CAF) (ver capítulo 13) produzirá uma amostra tecidual que ajudará a estabelecer a natureza patológica da lesão tratada. Se for planejada tal abordagem ao tratamento imediatamente depois da colposcopia na mesma consulta, o processo de consentimento informado deve tratar também das questões do tratamento. Antes de obter o consentimento informado, deve-se explicar as possíveis conseqüências desta abordagem em termos de tratamento excessivo ou desnecessário, assim como os possíveis efeitos colaterais e complicações do procedimento de tratamento.
Obtenha história clínica relevante
A história clínica da paciente é tirada em geral depois de obter o seu consentimento informado por escrito. A maioria das mulheres é encaminhada à colposcopia depois de um exame de triagem e é aconselhável ter o resultado do teste de triagem disponível no momento do exame colposcópico. Se a paciente foi encaminhada devido a achados anormais na citologia, convém ter à mão uma cópia por escrito do(s) esfregaço(s) anterior(es) no momento da colposcopia. Deve-se obter a história obstétrica e ginecológica relevante, assim como o histórico de toda exposição importante (por exemplo, número de gravidezes, data da última menstruação, uso pregresso de anticoncepcionais oral ou suplementos hormonais, infecções sexualmente transmissíveis etc.) e registrar estas informações no formulário criado para esta finalidade. É importante saber a data da última menstruação para avaliar a possibilidade de gravidez ou menopausa.
Introduza o espéculo vaginal e inspecione o colo uterino
A paciente deve ficar em posição de litotomia modificada sobre a mesa de exame com descansos para o calcanhar, estribos ou suportes para as pernas. É importante pedir que a paciente relaxe. De preferência, as nádegas devem ficar ligeiramente sobre a borda da mesa. Colocar as nádegas assim facilita a introdução do espéculo e, se necessário, sua manipulação nos diferentes eixos. Uma bandeja de instrumental com os instrumentos essenciais para a colposcopia é colocada ao lado da mesa (figura 4.3). Em geral, é adequado um espéculo bivalve de tamanho médio (Cusco, Grave, Collin ou Pedersen). O lubrificante preferido é água limpa e morna, despejada sobre o espéculo, já que aquece o metal mas não interfere com a interpretação das amostras cervicais, como o esfregaço de citologia. Se a paciente tem as paredes vaginais demasiado flácidas, ajuda usar um afastador das paredes laterais da vagina (figura 4.5) ou um preservativo de látex sobre o espéculo (com a sua ponta cortada a 1 cm do reservatório) (figura 4.9). Deve-se ter cuidado especial ao alinhar as lâminas do afastador vaginal das paredes vaginais perpendicularmente ao espéculo vaginal, para evitar beliscar a vagina. A habilidade para esta manobra vêm com prática. Nas mulheres muito obesas, é preferível usar dois espéculos de Sim para afastar as paredes vaginais anterior e posterior.
Uma vez colocado o espéculo e com as lâminas completamente separadas, tem-se uma boa visão do colo uterino e fundos de saco vaginais. Isto também pode causar um certo grau de eversão das margens do colo uterino em mulheres multíparas, deixando à vista a parte inferior do canal endocervical. Depois de expor o colo uterino, deve-se avaliar a natureza das secreções e prestar atenção a qualquer achado evidente como ectrópio, pólipos, cistos de Naboth, zona de transformação congênita, atrofia, inflamação ou infecção, leucoplasia (hiperqueratose), condilomas, úlceras, tumores e qualquer lesão evidente nos fundos de saco vaginais. Em seguida, deve-se retirar o excesso de muco do colo uterino com swabs de algodão embebidos em solução salina. Não se recomenda fazer a limpeza com swabs de algodão secos, já que estes podem causar hemorragia traumática e petéquias subepiteliais. Deve-se evitar manipulação brusca e traumática do espéculo e dos swabs, visto que isto pode ocasionar a perda do epitélio e hemorragia.
Uma vez colocado o espéculo e com as lâminas completamente separadas, tem-se uma boa visão do colo uterino e fundos de saco vaginais. Isto também pode causar um certo grau de eversão das margens do colo uterino em mulheres multíparas, deixando à vista a parte inferior do canal endocervical. Depois de expor o colo uterino, deve-se avaliar a natureza das secreções e prestar atenção a qualquer achado evidente como ectrópio, pólipos, cistos de Naboth, zona de transformação congênita, atrofia, inflamação ou infecção, leucoplasia (hiperqueratose), condilomas, úlceras, tumores e qualquer lesão evidente nos fundos de saco vaginais. Em seguida, deve-se retirar o excesso de muco do colo uterino com swabs de algodão embebidos em solução salina. Não se recomenda fazer a limpeza com swabs de algodão secos, já que estes podem causar hemorragia traumática e petéquias subepiteliais. Deve-se evitar manipulação brusca e traumática do espéculo e dos swabs, visto que isto pode ocasionar a perda do epitélio e hemorragia.
Obtenha um esfregaço de citologia cervical, se necessário
É provável que a paciente tenha sido encaminhada devido a um resultado anormal na citologia; portanto, é discutível se é necessário repetir o esfregaço em tais casos. No entanto, se o colposcopista está interessado nos resultados de um novo teste de citologia, deve ser coletado material do colo uterino para o esfregaço antes da aplicação de qualquer solução, como o ácido acético. Às vezes, o processo de coletar material para o esfregaço causa sangramento, mas este costuma parar gradativamente depois que é aplicado o ácido acético.
Obtenha material para exame de laboratório, se necessário
Nesta altura, deve-se coletar qualquer outro material para teste de triagem ou exames diagnósticos devido a sinais ou sintomas suspeitos. Por exemplo, pode-se obter com um swab material para cultura de Neisseria gonorrhoeae do canal endocervical ou do pus no fundo de saco vaginal, ou material do canal endocervical para pesquisa de Chlamydia trachomatis depois que o excesso de muco é retirado. Se for encontrada uma lesão ulcerosa na vagina, no colo uterino ou na zona anogenital externa, o colposcopista deve considerar a possibilidade de que seja resultado de uma ou mais infecções sexualmente transmissíveis e realizar as medidas apropriadas para o diagnóstico. Se, por exemplo, é preciso coletar material para pesquisa do papilomavírus humano (HPV), as células cervicais devem ser obtidas antes da aplicação do ácido acético.
A seguir, deve-se inspecionar o colo uterino com pequeno aumento (5x a 10x), buscando-se áreas evidentes de anomalias (por exemplo, leucoplasia).
A seguir, deve-se inspecionar o colo uterino com pequeno aumento (5x a 10x), buscando-se áreas evidentes de anomalias (por exemplo, leucoplasia).
Aplique a solução salina isotônica
A solução salina isotônica é aplicada ao colo uterino com um vaporizador ou bolas de algodão e o excesso de líquido é removido em seguida. Esta não é apenas a maneira ideal de realizar uma inspeção preliminar em busca de anomalias superficiais (por exemplo, leucoplasia ou condilomas), mas também a melhor maneira de examinar em detalhes os capilares e vasos sangüíneos superficiais do colo uterino. Como auxiliares para o exame dos vasos sangüíneos são usados os filtros verde ou azul do colposcópio, que aumentam o contraste dos vasos e um maior aumento (cerca de 15x). Embora alguns colposcopistas experientes não realizam habitualmente um exame depois de aplicar a solução salina, mas prosseguem diretamente para a aplicação de ácido acético, argumenta-se que deve ser feito um exame em todos os casos, visto que permite observar a localização dos vasos anormais e integrar esta informação aos achados dos passos posteriores, que determinarão o(s) local(is) apropriado(s) para fazer a biopsia. A aplicação do ácido acético , e até mesmo solução de Lugol, no colo uterino pode ocasionar edema dos tecidos e conseqüente opacidade. O edema e a opacidade costumam mascarar alguns detalhes dos vasos do tecido subepitelial, de modo que é sempre melhor avaliar os capilares e os vasos com solução salina antes da aplicar outra solução.
A outra tarefa importante nesta etapa é identificar as margens distal e proximal da zona de transformação. A borda interna é definida por toda a circunferência de 360° da junção escamocolunar. Se a junção é proximal ao orifício cervical externo no canal, é preciso um esforço adicional para visualizar toda a junção. Se a junção está bastante próxima do orifício cervical externo, às vezes é possível visualizá-la ao abrir as lâminas do espéculo vaginal e, com um aplicador de ponta de algodão, levantando-se o lábio anterior ou abaixando-se o lábio posterior do colo. Pode-se também usar um espéculo endocervical (figura 4.6) ou os lábios de uma pinça de dissecção longa, o que com freqüência permite examinar uma parte maior do canal. A habilidade para essas manobras vem com prática. Se a junção escamocolunar não é visualizada em toda a sua circunferência, considera-se o procedimento colposcópico inadequado ou insatisfatório (ver capítulo 6). O limite distal da zona de transformação, isto é, a localização da junção escamocolunar original, pode ser identificado ao se encontrar as aberturas das criptas ou cistos de Naboth mais distais nos lábios do colo uterino e ao se traçar uma linha imaginária que una esses pontos de referência (figura 5.1).
A outra tarefa importante nesta etapa é identificar as margens distal e proximal da zona de transformação. A borda interna é definida por toda a circunferência de 360° da junção escamocolunar. Se a junção é proximal ao orifício cervical externo no canal, é preciso um esforço adicional para visualizar toda a junção. Se a junção está bastante próxima do orifício cervical externo, às vezes é possível visualizá-la ao abrir as lâminas do espéculo vaginal e, com um aplicador de ponta de algodão, levantando-se o lábio anterior ou abaixando-se o lábio posterior do colo. Pode-se também usar um espéculo endocervical (figura 4.6) ou os lábios de uma pinça de dissecção longa, o que com freqüência permite examinar uma parte maior do canal. A habilidade para essas manobras vem com prática. Se a junção escamocolunar não é visualizada em toda a sua circunferência, considera-se o procedimento colposcópico inadequado ou insatisfatório (ver capítulo 6). O limite distal da zona de transformação, isto é, a localização da junção escamocolunar original, pode ser identificado ao se encontrar as aberturas das criptas ou cistos de Naboth mais distais nos lábios do colo uterino e ao se traçar uma linha imaginária que una esses pontos de referência (figura 5.1).
 figura 4.6: Espéculo endocervical<...
figura 4.6: Espéculo endocervical<... figura 5.1: Método de identificaçã...
figura 5.1: Método de identificaçã...Aplique o ácido acético
Este passo pode ser realizado usando o ácido acético glacial diluído entre 3% e 5%. É preferível usar ácido acético diluído a 5% visto que as alterações acetobrancas podem ocorrer mais rapidamente e ser mais visíveis do que com uma solução entre 3% a 4%. Se for usado vinagre branco de mesa, em geral é o ácido acético a 5%, mas convém conferir a concentração da solução. As duas finalidades principais de aplicar o ácido acético são, em primeiro lugar, fazer uma outra inspeção de toda a nova junção escamocolunar e, em segundo lugar, detectar e avaliar áreas atípicas ou anormais da zona de transformação. O ácido acético deve ser aplicado profusamente no colo uterino com um swab com ponta de algodão, bolas de algodão, gazes de 5 cm x 5 cm ou com um pulverizador para que recubra toda a superfície cervical, inclusive o orifício cervical externo.
Enxugar o colo uterino várias vezes com uma bola de algodão ou outro aplicador longo ajuda na coagulação e remoção do muco, que por sua vez contribui para que o ácido acético penetre por completo no epitélio. Pode ser difícil retirar o muco do canal, mas este pode ser facilmente empurrado momentaneamente para o interior do canal com a ajuda de um swab de algodão embebido em ácido acético, sobretudo se o muco impede a avaliação de uma característica importante, como a junção escamocolunar. Neste caso, o swab também serve para aplicar o ácido na área da junção escamocolunar, que pode estar dentro do orifício cervical e também manipular o colo uterino a fim de ver áreas de interesse que de outro modo ficariam ocultas. É preciso ter paciência durante esta etapa porque o efeito do acetobranqueamento ocorre gradualmente no decorrer de 60 segundos e pode desaparecer passado este tempo. Portanto, pode-se repetir a aplicação do ácido acético a cada 2 ou 3 minutos durante o exame. Pode-se usar o mesmo swab para isto e aproveitar o ácido acético que se acumula na parte posterior da vagina.
Enxugar o colo uterino várias vezes com uma bola de algodão ou outro aplicador longo ajuda na coagulação e remoção do muco, que por sua vez contribui para que o ácido acético penetre por completo no epitélio. Pode ser difícil retirar o muco do canal, mas este pode ser facilmente empurrado momentaneamente para o interior do canal com a ajuda de um swab de algodão embebido em ácido acético, sobretudo se o muco impede a avaliação de uma característica importante, como a junção escamocolunar. Neste caso, o swab também serve para aplicar o ácido na área da junção escamocolunar, que pode estar dentro do orifício cervical e também manipular o colo uterino a fim de ver áreas de interesse que de outro modo ficariam ocultas. É preciso ter paciência durante esta etapa porque o efeito do acetobranqueamento ocorre gradualmente no decorrer de 60 segundos e pode desaparecer passado este tempo. Portanto, pode-se repetir a aplicação do ácido acético a cada 2 ou 3 minutos durante o exame. Pode-se usar o mesmo swab para isto e aproveitar o ácido acético que se acumula na parte posterior da vagina.
Aplique a solução de Lugol (teste de Schiller)
As células epiteliais escamosas normais (tanto originais quanto metaplásicas maduras) contêm depósitos de glicogênio que se coram de castanho escuro ou quase preto quando é aplicada uma solução que contém iodo, como a solução de Lugol. Em contraste, o epitélio colunar normal não contém glicogênio e não capta o iodo nem é corado. De modo semelhante, a metaplasia escamosa imatura, o epitélio inflamatório e em regeneração e a zona de transformação congênita contêm muito pouco ou quase nenhum glicogênio e não se coram ou se coram apenas parcialmente com iodo. Os condilomas também se coram apenas parcialmente com iodo. As zonas de transformação anormal, como aquelas que apresentam NIC ou neoplasia invasiva, contêm muito pouco ou nenhum glicogênio. O grau de diferenciação das células em uma lesão escamosa pré-neoplásica determina a quantidade de glicogênio intracelular e, portanto, a intensidade de coloração observada. Como resultado, de acordo com os diversos grau de NIC, é de se esperar uma variedade de coloração, do castanho claro ao amarelo-mostarda. Em geral, a NIC de alto grau capta menos iodo e produz áreas de coloração amarelo-mostarda ou cor de açafrão. Em alguns casos de NIC de alto grau, a aplicação enérgica ou repetida de iodo às vezes pode fazer com que o epitélio anormal se solte e o estroma tecidual subjacente pode parecer pálido, já que ele não contém glicogênio.
É importante sempre integrar os achados do teste com solução salina, ácido acético e iodo para fazer uma avaliação colposcópica. O teste de Schiller é também muito útil para determinar a presença de lesões vaginais. A aplicação de solução de iodo faz com que as margens de uma lesão sejam nitidamente delineadas antes de fazer uma biopsia ou tenta-se o tratamento da lesão.
É importante sempre integrar os achados do teste com solução salina, ácido acético e iodo para fazer uma avaliação colposcópica. O teste de Schiller é também muito útil para determinar a presença de lesões vaginais. A aplicação de solução de iodo faz com que as margens de uma lesão sejam nitidamente delineadas antes de fazer uma biopsia ou tenta-se o tratamento da lesão.
Faça biopsias cervicais, se necessário
Uma vez uma zona de transformação anormal é detectada, deve-se avaliar a área e compará-la com outras áreas do colo uterino. Se existem outras áreas anormais, o colposcopista deve neste momento decidir os locais para fazer uma ou várias biopsias. É essencial obter uma ou mais biopsias dirigidas com saca-bocado das áreas identificadas pela colposcopia como anormais e/ou duvidosas. A biopsia deve ser obtida da área da lesão que apresenta as piores características e esteja mais próxima à junção escamocolunar. A biopsia deve sempre estar feita sob controle colposcópico, por meio da aplicação firme do instrumento de biopsia (figura 4.8), com as garras bem abertas (figura 5.2), sobre a superfície cervical em questão. Com esta manobra, o colo uterino pode retroceder um pouco, mas isto é normal.
Para obter uma amostra de tecido, as pinças de biopsia são guiadas sob visualização colposcópica para a área em que será obtida a amostra tecidual. O colo uterino tende a escapulir sob pressão, mas costuma ser fácil segurá-lo para obter o tecido se a pinça usada na biopsia tem pontas cortantes amplas e bem afiadas, com um ou dois dentes para ancorar a pinça no momento de retirar a biopsia (figura 5.2). Pode-se também usar um tenáculo para fixar o colo uterino antes de fazer a biopsia. As garras são então fechadas completamente, a amostra é excisada e colocada de imediato em formol. A biopsia deve ser profunda o bastante para se obter estroma adequado, para se verificar se há invasão. O corte deve ser feito com o fechamento rápido e firme das garras. Deve-se evitar abrir e fechar a pinça várias vezes ou girá-la, já que estes movimentos podem esmagar a amostra de tecido. O procedimento costuma ser indolor se é realizado de maneira eficaz, com uma pinça de biopsia dentada e bem afiada. Às vezes ajuda ancorar local de biopsia em potencial com um gancho de pele, caso seja difícil segurá-lo apenas com a pinça. Depois que a biopsia foi obtida, é aconselhável indicar o local biopsiado num diagrama do colo uterino no formulário de registro. É importante colocar a amostra em um frasco rotulado que contém formol a 10%. O local da(s) biopsia(s) pode ser cauterizado com solução de Monsel ou com bastão de nitrato de prata imediatamente depois de terminado o procedimento para controlar o sangramento.
Para obter uma amostra de tecido, as pinças de biopsia são guiadas sob visualização colposcópica para a área em que será obtida a amostra tecidual. O colo uterino tende a escapulir sob pressão, mas costuma ser fácil segurá-lo para obter o tecido se a pinça usada na biopsia tem pontas cortantes amplas e bem afiadas, com um ou dois dentes para ancorar a pinça no momento de retirar a biopsia (figura 5.2). Pode-se também usar um tenáculo para fixar o colo uterino antes de fazer a biopsia. As garras são então fechadas completamente, a amostra é excisada e colocada de imediato em formol. A biopsia deve ser profunda o bastante para se obter estroma adequado, para se verificar se há invasão. O corte deve ser feito com o fechamento rápido e firme das garras. Deve-se evitar abrir e fechar a pinça várias vezes ou girá-la, já que estes movimentos podem esmagar a amostra de tecido. O procedimento costuma ser indolor se é realizado de maneira eficaz, com uma pinça de biopsia dentada e bem afiada. Às vezes ajuda ancorar local de biopsia em potencial com um gancho de pele, caso seja difícil segurá-lo apenas com a pinça. Depois que a biopsia foi obtida, é aconselhável indicar o local biopsiado num diagrama do colo uterino no formulário de registro. É importante colocar a amostra em um frasco rotulado que contém formol a 10%. O local da(s) biopsia(s) pode ser cauterizado com solução de Monsel ou com bastão de nitrato de prata imediatamente depois de terminado o procedimento para controlar o sangramento.
 figura 4.8: Pinça tipo saca-bocado...
figura 4.8: Pinça tipo saca-bocado... figura 5.2: Técnica de biopsia: de...
figura 5.2: Técnica de biopsia: de...Aplique a solução de Monsel depois da biopsia
É prática usual fazer a hemostasia com o uso da solução de Monsel (subsulfato férrico) no local da biopsia. Faz-se uma suave pressão com um aplicador de ponta de algodão embebida em solução de Monsel (ver apêndice 3). A solução de Monsel é o agente hemostático mais comumente usado depois da biopsia ou excisão cervicais e funciona bem quando tem uma consistência espessa, semelhante à da pasta de dente. A consistência pastosa é obtida ao se expor a solução em estoque ao ar livre em uma vasilha pequena, o que resulta na evaporação e espessamento do agente, ou usando-se um forno da microonda. Esta consistência pode ser mantida se a pasta é conservada em um recipiente fechado e com a adição de uma pequena quantidade da solução de Monsel quando esta se torna seco e demasiado espessa.
Pode-se também usar um bastão de nitrato de prata para cauterizar o local da biopsia. A ação hemostática desses produtos químicos é muito melhor se eles são aplicados prontamente, antes que comece o sangramento na área para permitir o contato direto do produto com o tecido em vez de com o sangue.
Pode-se também usar um bastão de nitrato de prata para cauterizar o local da biopsia. A ação hemostática desses produtos químicos é muito melhor se eles são aplicados prontamente, antes que comece o sangramento na área para permitir o contato direto do produto com o tecido em vez de com o sangue.
Faça uma curetagem endocervical, se necessário
Existem três circunstâncias comumente encontradas nas quais deve ser realizada uma curetagem endocervical (CEC) com o uso de uma cureta endocervical (figura 4.7). Em primeiro lugar, se o exame colposcópico da ectocérvix não revelou anomalias, mas a paciente foi encaminhada devido a uma anomalia citológica, deve-se realizar uma CEC para avaliar de modo adequado o canal endocervical, que pode conter uma neoplasia invasiva ou outra lesão oculta. Segundo, se a citologia indica que pode haver uma lesão glandular, deve ser realizada uma CEC (independentemente dos achados do exame colposcópico). Terceiro, deve ser realizada uma CEC se o exame colposcópico foi insatisfatório (quer tenha sido identificada uma lesão cervical ou não). Contudo, deve ser mencionado que a CEC tem pouca eficácia em mãos inexperientes, já que é freqüente obter amostras inadequadas. Assim, em tais situações, uma CEC negativa não deve ser considerada como comprovação inequívoca da ausência de neoplasia no canal endocervical.
Nas três situações mencionadas e, sobretudo no caso de uma lesão acetobranca que se estende no canal, convém fazer a excisão do colo uterino em um cone (pela CAF ou conização com bisturi a frio, segundo seja apropriado; ver capítulos 11 e 13). Contudo, esta abordagem aumenta a carga de trabalho de serviços de histopatologia e, como tal, não é viável em vários países da África e outras regiões em desenvolvimento com serviços de histopatologia bem limitadas ou até mesmo que não contam com estes serviços. Na avaliação das mulheres em tais meios, fica à critério do colposcopista decidir se uma CEC e/ou biopsia de cone deve ser realizada. Devido ao risco de um efeito adverso sobre o resultado da gravidez, a CEC está totalmente contra-indicada em mulheres grávidas.
Antes que a CEC seja realizada, o fundo de saco posterior deve estar seco para evitar a perda do tecido curetado na solução ácido acético que se acumulou durante sua aplicação no colo uterino. Ao realizar a CEC, o colposcopista segura a cureta como uma caneta e raspa o canal endocervical com movimentos firmes, curtos e lineares até que coletar material de todo o canal. Durante o procedimento, a cureta deve ser deixada no canal. Ao retirar a cureta, é preciso ter cuidado para fazê-la girar, para que todo o conteúdo da colher da cureta fique no seu interior. O material das raspagens deve ser colocado sobre uma gaze ou um pedaço de papel pardo e em seguida colocado prontamente em formol. Tecido residual pode ser excisado do canal com uma pinça. Para evitar uma possível confusão de coletar involuntariamente material de uma lesão visível na ectocérvix ou incluir o tecido residual de uma biopsia ectocervical próxima ao orifício cervical externo na amostra da cureta endocervical, alguns colposcopistas realizam uma CEC sob controle colposcópico, antes de fazer a biopsia cervical.
Nas três situações mencionadas e, sobretudo no caso de uma lesão acetobranca que se estende no canal, convém fazer a excisão do colo uterino em um cone (pela CAF ou conização com bisturi a frio, segundo seja apropriado; ver capítulos 11 e 13). Contudo, esta abordagem aumenta a carga de trabalho de serviços de histopatologia e, como tal, não é viável em vários países da África e outras regiões em desenvolvimento com serviços de histopatologia bem limitadas ou até mesmo que não contam com estes serviços. Na avaliação das mulheres em tais meios, fica à critério do colposcopista decidir se uma CEC e/ou biopsia de cone deve ser realizada. Devido ao risco de um efeito adverso sobre o resultado da gravidez, a CEC está totalmente contra-indicada em mulheres grávidas.
Antes que a CEC seja realizada, o fundo de saco posterior deve estar seco para evitar a perda do tecido curetado na solução ácido acético que se acumulou durante sua aplicação no colo uterino. Ao realizar a CEC, o colposcopista segura a cureta como uma caneta e raspa o canal endocervical com movimentos firmes, curtos e lineares até que coletar material de todo o canal. Durante o procedimento, a cureta deve ser deixada no canal. Ao retirar a cureta, é preciso ter cuidado para fazê-la girar, para que todo o conteúdo da colher da cureta fique no seu interior. O material das raspagens deve ser colocado sobre uma gaze ou um pedaço de papel pardo e em seguida colocado prontamente em formol. Tecido residual pode ser excisado do canal com uma pinça. Para evitar uma possível confusão de coletar involuntariamente material de uma lesão visível na ectocérvix ou incluir o tecido residual de uma biopsia ectocervical próxima ao orifício cervical externo na amostra da cureta endocervical, alguns colposcopistas realizam uma CEC sob controle colposcópico, antes de fazer a biopsia cervical.
 figura 4.7: Cureta endocervical
figura 4.7: Cureta endocervicalInspecione as paredes vaginais, vulva, períneo e região periana
Ao se retirar o espéculo, as paredes vaginais e, subseqüentemente, o epitélio vulvar, perineal e perianal deve ser inspecionados. Deve-se lavar estas superfícies com ácido acético e, depois de uns minutos, podem ser observadas e avaliadas as áreas acetobrancas. Não há nenhum consenso sobre se essas áreas devem ser examinadas de rotina desta maneira, mas parece razoável fazê-lo, visto que o exame envolve pouco tempo e esforço adicional e que o HPV tem uma propensão para infectar essas áreas e causar lesões intraepiteliais, na sua maioria tratável.
Exame bimanual vaginal e toque retal
Alguns médicos acreditam que o exame bimanual vaginal e toque retal devem ser realizados antes da colposcopia, outros defendem que estes devem ser feitos depois e uns outros não os incluem como parte do protocolo normal do consultório de colposcopia . Se eles são realizados antes da colposcopia, deve-se usar apenas água como lubrificante. Apesar de não haver consenso, o exame bimanual vaginal e o toque retal podem proporcionar informação sobre a orientação dos eixos do canal vaginal antes da introdução do espéculo e permitem palpar o colo uterino na busca de nódulos ou endurecimento e massas em outras estruturas pélvicas, como os ovários e o útero. Argumenta-se que a identificação de outras anomalias, como tumores fibróides uterinos de grande tamanho, seja importante para planejar o melhor tratamento para a paciente.
Explicar os achados à paciente
Depois que a paciente tenha se vestido, explique cuidadosamente os achados do exame e lhe dê a oportunidade de fazer perguntas. Discorra sobre o plano de tratamento, destaque a importância de um seguimento adequado e aborde as possíveis dificuldades para o seu cumprimento.
Documente os achados
Os achados do exame colposcópico devem ser registrados com a ajuda dos formulários apropriados, que são arquivados de modo que possam ser consultados facilmente.
Se a paciente está grávida
Os efeitos da gravidez sobre o colo uterino são edema, aumento da área do epitélio, dilatação e abertura do orifício cervical externo e eversão. Com o avanço da gravidez, essas alterações são acentuadas, de modo que um exame inadequado ao começo da gravidez pode se tornar adequado numa etapa posterior devido à eversão. Certas dificuldades no exame, contudo, ficam mais pronunciadas com o avanço da gravidez: as paredes vaginais costumam ser redundantes e colapsam, o que obstrui a visão; o muco cervical aumenta; a maior vascularização favorece a ocorrência de hemorragias; padrão dos vasos sangüíneos no tecido pseudodecidual cervical pode imitar uma neoplasia invasiva; e a NIC adquire o aspecto de um grau mais avançado do que tem de fato (devido ao maior tamanho, edema e padrão de vascularização). Portanto, é preciso uma boa experiência para realizar a colposcopia durante a gravidez.
Os passos no procedimento colposcópico para mulheres grávidas são semelhantes aos descritos para as outras mulheres, mas deve-se tomar mais cuidado para não lesionar os tecidos ao realizar um toque vaginal ou introduzir o espéculo. Se é necessário obter material para citologia, isto pode ser feito com o uso de uma espátula, aplicando-se uma suave pressão para evitar sangramento. Alguns profissionais preferem coletar o material para citologia ao final do procedimento colposcópico, para evitar induzir uma hemorragia que possa obstruir o campo colposcópico, mas corre-se o risco de que o material seja hipocelular e deficiente, já que células podem ter sido removidas durante os diferentes passos do procedimento colposcópico.
Conforme avança a gravidez, a biopsia cervical é associada com uma maior probabilidade de hemorragia, mais profusa e que costuma ser de difícil controle. Deve-se sempre ponderar os riscos da biopsia contra o risco de não identificar uma neoplasia invasiva em estágio inicial. Deve-se fazer biopsia ou a excisão em cunha de toda lesão suspeita de ser uma neoplasia invasiva. Recomenda-se o uso de pinça de biopsia bem afiada, uma vez que produzem menos esgarçamento do tecido. A biopsia deve ser sempre realizada sob visão colposcópica a fim de se controlar a profundidade. Para reduzir ao máximo a hemorragia, convém aplicar de imediato solução de Monsel ou de nitrato de prata no local da biopsia, deixar a paciente de repouso por 15 a 30 minutos depois e o uso de um tampão ou outra compressa hemostática que exerça pressão sobre o local da biopsia. Algumas mulheres podem necessitar de uma injeção de vasopressina no colo uterino ou uma sutura para hemostasia. Para evitar um esfacelamento intenso de tecido devido ao efeito da solução de Monsel, não se deve deixar as compressas hemostáticas na vagina por mais de umas horas depois que a pasta foi aplicada. Alternativamente, pode-se fazer a biopsia cervical em mulheres grávidas por diatermia. Se a colposcopia é inadequada e a citologia indica uma neoplasia invasiva, deve ser realizada uma conização, de preferência no segundo trimestre. Lesões não-invasivas podem ser avaliadas depois do parto.
Os passos no procedimento colposcópico para mulheres grávidas são semelhantes aos descritos para as outras mulheres, mas deve-se tomar mais cuidado para não lesionar os tecidos ao realizar um toque vaginal ou introduzir o espéculo. Se é necessário obter material para citologia, isto pode ser feito com o uso de uma espátula, aplicando-se uma suave pressão para evitar sangramento. Alguns profissionais preferem coletar o material para citologia ao final do procedimento colposcópico, para evitar induzir uma hemorragia que possa obstruir o campo colposcópico, mas corre-se o risco de que o material seja hipocelular e deficiente, já que células podem ter sido removidas durante os diferentes passos do procedimento colposcópico.
Conforme avança a gravidez, a biopsia cervical é associada com uma maior probabilidade de hemorragia, mais profusa e que costuma ser de difícil controle. Deve-se sempre ponderar os riscos da biopsia contra o risco de não identificar uma neoplasia invasiva em estágio inicial. Deve-se fazer biopsia ou a excisão em cunha de toda lesão suspeita de ser uma neoplasia invasiva. Recomenda-se o uso de pinça de biopsia bem afiada, uma vez que produzem menos esgarçamento do tecido. A biopsia deve ser sempre realizada sob visão colposcópica a fim de se controlar a profundidade. Para reduzir ao máximo a hemorragia, convém aplicar de imediato solução de Monsel ou de nitrato de prata no local da biopsia, deixar a paciente de repouso por 15 a 30 minutos depois e o uso de um tampão ou outra compressa hemostática que exerça pressão sobre o local da biopsia. Algumas mulheres podem necessitar de uma injeção de vasopressina no colo uterino ou uma sutura para hemostasia. Para evitar um esfacelamento intenso de tecido devido ao efeito da solução de Monsel, não se deve deixar as compressas hemostáticas na vagina por mais de umas horas depois que a pasta foi aplicada. Alternativamente, pode-se fazer a biopsia cervical em mulheres grávidas por diatermia. Se a colposcopia é inadequada e a citologia indica uma neoplasia invasiva, deve ser realizada uma conização, de preferência no segundo trimestre. Lesões não-invasivas podem ser avaliadas depois do parto.



