Home / Training / Manuals / La colposcopia y el tratamiento de la neoplasia intraepitelial cervical: Manual para principiantes / Capítulo 5: El examen colposcópico paso a paso
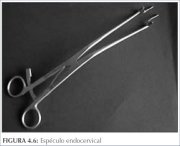 Figura 4.6 : Espéculo endocervica...
Figura 4.6 : Espéculo endocervica...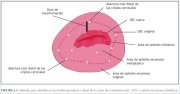 Figura 5.1 : Método para identific...
Figura 5.1 : Método para identific...
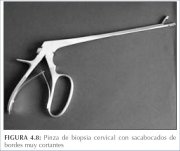 Figura 4.8 : Pinza de biopsia cerv...
Figura 4.8 : Pinza de biopsia cerv...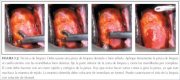 Figura 5.2 : Técnica de biopsia: D...
Figura 5.2 : Técnica de biopsia: D...
 Figura 4.7 : Legra o cureta endoce...
Figura 4.7 : Legra o cureta endoce...
La colposcopia y el tratamiento de la neoplasia intraepitelial cervical: Manual para principiantes, J.W. Sellors & R. Sankaranarayanan
Capítulo 5: El examen colposcópico paso a paso
Filter by language: English / Français / Español / Portugues / 中文- Antes de la colposcopia, es importante explicar el procedimiento a la paciente y tranquilizarla. Esto contribuirá a que esté relajada durante el procedimiento.
- Antes del examen colposcópico, la paciente debe llenar un formulario de consentimiento por escrito, previa información.
- Deben investigarse los antecedentes médicos y reproductivos pertinentes antes del procedimiento.
- Se deben seguir estrictamente los pasos esenciales del examen colposcópico para evitar los errores comunes.
- Es importante visualizar la unión escamoso-cilíndrica en toda su circunferencia; de lo contrario, el procedimiento colposcópico se considera "insatisfactorio".
- Durante la colposcopia, debe identificarse la zona de transformación (ZT). El límite proximal de la ZT se define por la unión escamoso-cilíndrica, en tanto que su límite distal se identifica donde se encuentran los orificios más distales de las criptas o folículos de Naboth en los labios del cuello uterino y trazando una línea imaginaria para unir estos puntos.
- Es esencial obtener biopsias dirigidas, bajo visión colposcópica, de las zonas anormales o sospechosas identificadas.
- La colposcopia durante el embarazo requiere considerable experiencia. Conforme avanza el embarazo, la biopsia del cuello uterino se asocia con un mayor riesgo de hemorragia, más profusa y que a menudo es difícil de controlar. Siempre deben ponderarse los riesgos de la biopsia contra el riesgo de pasar por alto un cáncer invasor en estadios iniciales. Las lesiones no invasoras pueden evaluarse después del parto.
El presente capítulo describe en detalle los pasos del
examen colposcópico para identificar una neoplasia
cervical. Seguir al pie de la letra este protocolo de
exploración contribuye a evitar en gran medida los errores
comunes en la práctica colposcópica. Antes de seguir
adelante, se aconseja a los lectores estudiar a fondo las
bases anatómicas y fisiopatológicas de la práctica
colposcópica descritas en los capítulos anteriores.
Comience por practicar con objetos inanimados
El colposcopio puede considerarse como una extensión
del sentido de la vista del médico. Como tal, con la
práctica, debe convertirse en una herramienta cómoda
en lugar de un impedimento; llega a ser, por así decirlo,
una parte del cuerpo del colposcopista. Durante el
aprendizaje de la colposcopia, vale la pena
familiarizarse con el equipo que se va a usar. Es
conveniente practicar observando diversos objetos
inanimados en la sala de exploración (manzanas,
naranjas, flores, frascos pequeños con etiquetas, etc.),
con diferentes intensidades de luz, diversos aumentos y
con los filtros verde y azul o sin ellos.
Pueden ser necesarios dos ajustes para personalizar el aparato. El colposcopio debe ajustarse a la distancia interpupilar del colposcopista a fin de lograr visión estereoscópica; para ello se modifica la separación entre los dos oculares. Inicialmente deben mantenerse los oculares separados al máximo. Si al observar por el colposcopio se ven dos campos de visión distintos, hay que acercar los oculares hasta que los dos campos se fusionen y brinden una visión binocular estereoscópica. Los oculares también pueden ajustarse para compensar las variaciones en la visión de cada colposcopista en particular, cambiando el foco de los oculares, que puede llevarse a la corrección requerida (+ o - dioptrías), en caso necesario, con la escala de dioptrías que aparece en el costado de los mismos. Para ello hay que ver por el ocular derecho con el ojo izquierdo cerrado y moviendo el colposcopio; al mismo tiempo, se ajusta el enfoque fino con la perilla correspondiente hasta que la imagen esté enfocada. Sin mover el colposcopio y con el ojo derecho cerrado, debe girarse lentamente el ocular izquierdo hasta que la imagen quede enfocada. Con esto, el instrumento queda ajustado a la visión del individuo. Las personas con visión normal o que usan gafas no necesitan hacer corrección alguna de las dioptrías.
Un método para practicar la técnica de la biopsia colposcópica en un objeto inanimado consiste en usar un trozo de tubo con un diámetro y longitud similares a los de la vagina (unos 5 cm de ancho y 15 cm de largo) y una pelota de espuma de látex que pueda cortarse en secciones y encajarse en el extremo distante del tubo. Puede usarse líquido corrector para máquina de escribir o alguna pintura semejante para simular lesiones en la superficie de la espuma de látex. Estas lesiones pintadas serán los objetivos con los cuales practicar la colposcopia. Así se evita el problema de obtener tejidos animales en los cuales practicar y los consiguientes problemas de conservación y limpieza de los mismos. Las biopsias deben tomarse bajo visualización colposcópica siempre que sea posible, de modo que es necesario aprender la técnica de toma de biopsias usando el colposcopio. De igual modo, siempre que sea posible, el principiante debe estar bajo la supervisión de un instructor experimentado y que, de preferencia, haya recibido un curso de capacitación. El aprendizaje interactivo, basado en pacientes reales, acelerará la curva de aprendizaje. En las sesiones prácticas, vale la pena aprender a usar los formularios de evaluación colposcópica (véase el anexo 1) para registrar los resultados y el sitio de donde se haya tomado cualquier biopsia.
Pueden ser necesarios dos ajustes para personalizar el aparato. El colposcopio debe ajustarse a la distancia interpupilar del colposcopista a fin de lograr visión estereoscópica; para ello se modifica la separación entre los dos oculares. Inicialmente deben mantenerse los oculares separados al máximo. Si al observar por el colposcopio se ven dos campos de visión distintos, hay que acercar los oculares hasta que los dos campos se fusionen y brinden una visión binocular estereoscópica. Los oculares también pueden ajustarse para compensar las variaciones en la visión de cada colposcopista en particular, cambiando el foco de los oculares, que puede llevarse a la corrección requerida (+ o - dioptrías), en caso necesario, con la escala de dioptrías que aparece en el costado de los mismos. Para ello hay que ver por el ocular derecho con el ojo izquierdo cerrado y moviendo el colposcopio; al mismo tiempo, se ajusta el enfoque fino con la perilla correspondiente hasta que la imagen esté enfocada. Sin mover el colposcopio y con el ojo derecho cerrado, debe girarse lentamente el ocular izquierdo hasta que la imagen quede enfocada. Con esto, el instrumento queda ajustado a la visión del individuo. Las personas con visión normal o que usan gafas no necesitan hacer corrección alguna de las dioptrías.
Un método para practicar la técnica de la biopsia colposcópica en un objeto inanimado consiste en usar un trozo de tubo con un diámetro y longitud similares a los de la vagina (unos 5 cm de ancho y 15 cm de largo) y una pelota de espuma de látex que pueda cortarse en secciones y encajarse en el extremo distante del tubo. Puede usarse líquido corrector para máquina de escribir o alguna pintura semejante para simular lesiones en la superficie de la espuma de látex. Estas lesiones pintadas serán los objetivos con los cuales practicar la colposcopia. Así se evita el problema de obtener tejidos animales en los cuales practicar y los consiguientes problemas de conservación y limpieza de los mismos. Las biopsias deben tomarse bajo visualización colposcópica siempre que sea posible, de modo que es necesario aprender la técnica de toma de biopsias usando el colposcopio. De igual modo, siempre que sea posible, el principiante debe estar bajo la supervisión de un instructor experimentado y que, de preferencia, haya recibido un curso de capacitación. El aprendizaje interactivo, basado en pacientes reales, acelerará la curva de aprendizaje. En las sesiones prácticas, vale la pena aprender a usar los formularios de evaluación colposcópica (véase el anexo 1) para registrar los resultados y el sitio de donde se haya tomado cualquier biopsia.
Pasos del examen colposcópico
Muchos autores han descrito acertadamente la manera
correcta de realizar una exploración colposcópica
(Campion et al., 1991; Cartier y Cartier, 1993;
Coppleson et al., 1993; Soutter 1993; Wright et al.,
1995; Anderson et al., 1996; Burghart et al., 1998;
Singer y Monaghan, 2000). Aunque hay diferentes
corrientes de pensamiento y práctica de la colposcopia,
el método descrito en el presente manual se basa en la
técnica de colposcopia clásica o ampliada.
Los colposcopistas a menudo se forman sus propios juicios respecto de lo que consideran esencial en el examen y desechan gran parte de lo que consideran inútil. Parecería que la práctica de la colposcopia es bastante flexible en su contenido, y que el orden en que se realizan los diferentes pasos puede variar en los distintos medios, ya que las circunstancias cambian según el entorno cultural y contextual en el que se lleva a cabo la colposcopia en todo el mundo. Sin embargo, recomendamos seguir cuidadosamente los pasos que se describen a continuación, tanto durante la fase de aprendizaje como en la práctica cotidiana de la colposcopia. En la medida de lo posible, se expone el motivo de cada paso. A menudo, la convicción sobre la utilidad de cada paso vendrá con la experiencia. Del capítulo 6 al 9 se comenta la evaluación de los resultados normales y anormales de la colposcopia.
Los colposcopistas a menudo se forman sus propios juicios respecto de lo que consideran esencial en el examen y desechan gran parte de lo que consideran inútil. Parecería que la práctica de la colposcopia es bastante flexible en su contenido, y que el orden en que se realizan los diferentes pasos puede variar en los distintos medios, ya que las circunstancias cambian según el entorno cultural y contextual en el que se lleva a cabo la colposcopia en todo el mundo. Sin embargo, recomendamos seguir cuidadosamente los pasos que se describen a continuación, tanto durante la fase de aprendizaje como en la práctica cotidiana de la colposcopia. En la medida de lo posible, se expone el motivo de cada paso. A menudo, la convicción sobre la utilidad de cada paso vendrá con la experiencia. Del capítulo 6 al 9 se comenta la evaluación de los resultados normales y anormales de la colposcopia.
Explique el procedimiento a la paciente
Es posible que al remitir a una mujer a la consulta de
colposcopia, nadie le haya explicado de antemano el
procedimiento en detalle. Para las mujeres capaces de
leer, pueden ser útiles los folletos sobre lo que implica
una citología cervical anormal u otras pruebas de
tamizaje, con una explicación sobre el examen
colposcópico. Es importante que todas las mujeres
reciban una explicación previa del procedimiento y que
la enfermera o el colposcopista las tranquilicen. Si la
mujer no se relaja durante el procedimiento, la
colposcopia puede resultar difícil y no dar resultados
óptimos. El respeto a la intimidad y al pudor durante la
consulta y el examen es de capital importancia.
Solicite el consentimiento informado
Después de explicarle el procedimiento a la mujer y antes
de la colposcopia, debe obtenerse su consentimiento por
escrito. El formulario de consentimiento debe incluir
información sobre el examen colposcópico y los
procedimientos habituales que pueden acompañarlo,
tales como biopsia, legrado endocervical y fotografía, así
como resumir las complicaciones comunes que pueden
ocurrir (tanto las menos graves y más frecuentes como las
más graves, pero menos frecuentes). En el anexo 2 se
presenta un ejemplo de formulario de consentimiento. Si
la paciente requiere de exámenes colposcópicos
subsecuentes, puede ser preferible obtener el
consentimiento informado en cada ocasión.
Puede planearse el tratamiento de una neoplasia intraepitelial cervical (NIC), confirmada durante la colposcopia, para ser aplicado en la misma sesión que en la del examen, con objeto de reducir al mínimo el número de visitas y contribuir a que se cumpla con el tratamiento, ya que las pacientes, por diversos motivos, pueden no estar dispuestas a hacer una visita subsiguiente para completar el tratamiento. Es posible realizar un tratamiento ablativo como la crioterapia (véase el capítulo 12) después de efectuar una biopsia dirigida durante la colposcopia, de modo que los resultados de histopatología de la lesión tratada estén disponibles en una fecha posterior. Por otra parte, un tratamiento exerético como la escisión electroquirúrgica con asa (LEEP) brindará una muestra de tejido que ayudará a establecer la naturaleza histopatológica de la lesión tratada (véase el capítulo 13). Si se planea un tratamiento de ese tipo en la misma visita, inmediatamente después de la colposcopia, el proceso de consentimiento informado debe mencionar también los aspectos terapéuticos. Antes de obtener el consentimiento informado, deben explicarse las posibles consecuencias en términos de tratamiento excesivo o innecesario, así como los posibles efectos colaterales y complicaciones del procedimiento terapéutico.
Puede planearse el tratamiento de una neoplasia intraepitelial cervical (NIC), confirmada durante la colposcopia, para ser aplicado en la misma sesión que en la del examen, con objeto de reducir al mínimo el número de visitas y contribuir a que se cumpla con el tratamiento, ya que las pacientes, por diversos motivos, pueden no estar dispuestas a hacer una visita subsiguiente para completar el tratamiento. Es posible realizar un tratamiento ablativo como la crioterapia (véase el capítulo 12) después de efectuar una biopsia dirigida durante la colposcopia, de modo que los resultados de histopatología de la lesión tratada estén disponibles en una fecha posterior. Por otra parte, un tratamiento exerético como la escisión electroquirúrgica con asa (LEEP) brindará una muestra de tejido que ayudará a establecer la naturaleza histopatológica de la lesión tratada (véase el capítulo 13). Si se planea un tratamiento de ese tipo en la misma visita, inmediatamente después de la colposcopia, el proceso de consentimiento informado debe mencionar también los aspectos terapéuticos. Antes de obtener el consentimiento informado, deben explicarse las posibles consecuencias en términos de tratamiento excesivo o innecesario, así como los posibles efectos colaterales y complicaciones del procedimiento terapéutico.
Reúna los antecedentes personales de interés
La anamnesis de la paciente suele efectuarse después
de obtener su consentimiento informado. La mayoría de
las mujeres son remitidas a colposcopia después de una
prueba de tamizaje, y es aconsejable contar con el
resultado de dicha prueba de tamizaje al momento del
examen colposcópico. Si se envió a la paciente por
resultados anormales en la citología, es ideal tener a la
mano una copia por escrito del frotis o los frotis
anteriores en el momento de la colposcopia. Deben
obtenerse los antecedentes obstétricos y ginecológicos
pertinentes, así como los antecedentes de toda
exposición relevante (por ejemplo, número de
embarazos, fecha de la última menstruación,
antecedentes de uso de anticonceptivos orales o
suplementos hormonales, infecciones de transmisión
sexual, etc.) y registrarse la información en un
formulario diseñado para ello. Es importante conocer la
fecha de la última menstruación para evaluar la
posibilidad de embarazo o menopausia.
Introduzca el espéculo vaginal e inspeccione el cuello uterino
La paciente se coloca en posición modificada de
litotomía, sobre una mesa de exploración con soportes
para los talones, estribos o soportes para piernas. Es
importante pedir a la paciente que se relaje. De
preferencia, las nalgas deben asomar ligeramente sobre
el borde de la mesa. Esto hace mucho más fácil
introducir el espéculo y manipularlo en diferentes ejes,
en caso necesario. A un lado de la mesa se coloca una
bandeja de instrumental con los instrumentos
esenciales para la colposcopia (figura 4.3).
Generalmente es adecuado un espéculo mediano
bivalvo (de Cusco, Grave, Collin o Pedersen). El
lubricante preferido es el agua limpia y tibia en el
espéculo, ya que entibia el metal pero no interfiere con
la interpretación de las muestras cervicales, como los
frotis de citología. Si la mujer tiene la vagina demasiado
laxa, es útil un separador para las paredes vaginales
(figura 4.5) o un condón de látex colocado sobre el
espéculo (cortado a 1 cm del receptáculo de la punta)
(figura 4.9). Debe tenerse especial cuidado de alinear
las hojas del separador para las paredes vaginales en
forma perpendicular al espéculo vaginal, para no
pellizcar la vagina. La habilidad para esta maniobra se
adquiere con la práctica. En las mujeres muy obesas,
puede ser preferible usar dos espéculos de Sim para
separar las paredes vaginales anterior y posterior.
Una vez colocado el espéculo y con las valvas completamente separadas, se tiene una buena visión del cuello uterino y los fondos de saco vaginales. Esto también puede causar cierta eversión de los bordes del cuello uterino en las multíparas, lo que deja al descubierto la porción inferior del conducto cervical. Después de exponer el cuello uterino, debe evaluarse la naturaleza de las secreciones y observar cualquier hallazgo evidente, como ectropión, pólipos, folículos de Naboth, zona de transformación congénita, atrofia, inflamación o infección, leucoplasia (hiperqueratosis), condilomas, úlceras, neoplasias y cualquier lesión obvia en los fondos de saco vaginales. A continuación, debe retirarse suavemente el exceso de moco del cuello uterino con torundas de algodón empapadas en solución salina. No se recomienda limpiar con torundas de algodón secas, ya que pueden causar una hemorragia traumática y petequias subepiteliales. Debe evitarse la manipulación brusca y traumática del espéculo y las torundas, ya que puede ocasionar pérdida del epitelio y hemorragia.
Una vez colocado el espéculo y con las valvas completamente separadas, se tiene una buena visión del cuello uterino y los fondos de saco vaginales. Esto también puede causar cierta eversión de los bordes del cuello uterino en las multíparas, lo que deja al descubierto la porción inferior del conducto cervical. Después de exponer el cuello uterino, debe evaluarse la naturaleza de las secreciones y observar cualquier hallazgo evidente, como ectropión, pólipos, folículos de Naboth, zona de transformación congénita, atrofia, inflamación o infección, leucoplasia (hiperqueratosis), condilomas, úlceras, neoplasias y cualquier lesión obvia en los fondos de saco vaginales. A continuación, debe retirarse suavemente el exceso de moco del cuello uterino con torundas de algodón empapadas en solución salina. No se recomienda limpiar con torundas de algodón secas, ya que pueden causar una hemorragia traumática y petequias subepiteliales. Debe evitarse la manipulación brusca y traumática del espéculo y las torundas, ya que puede ocasionar pérdida del epitelio y hemorragia.
Tome una muestra para citología cervical, si es necesario
Es probable que la mujer haya sido enviada por un
resultado anormal en la citología; por consiguiente, es
discutible si hace falta repetir el frotis en tales casos.
Sin embargo, si al colposcopista le interesan los
resultados de una nueva citología, debe tomarse la
muestra del cuello uterino antes de aplicar cualquier
solución, como el ácido acético. A veces, la toma de la
muestra para el frotis causará sangrado, pero este suele
ceder poco a poco después de aplicar el ácido acético.
Tome muestras para exámenes de laboratorio, si
En este punto, debe tomarse cualquier otra muestra
para tamizaje o exámenes diagnósticos motivada por los
signos o síntomas sospechosos. Por ejemplo, puede
obtenerse con un hisopo una muestra para cultivo de
Neisseria gonorrhoeae del conducto cervical o del pus
en el fondo de saco vaginal, o bien tomarse una muestra
del conducto cervical para buscar Chlamydia
trachomatis después de retirar el exceso de moco. Si se
encuentra una lesión ulcerosa en la vagina, el cuello
uterino o la zona anogenital externa, el colposcopista
debe considerar la posibilidad de que se deba a una o
varias infecciones de transmisión sexual y tomar las
medidas diagnósticas pertinentes. Si se necesita una
muestra para buscar papilomavirus humano (VPH), por
ejemplo, deben obtenerse las células cervicales antes
de aplicar el ácido acético.
En seguida, debe inspeccionarse el cuello uterino con bajo aumento (5x a 10x), en busca de zonas obvias de anormalidad (por ejemplo, leucoplasia).
En seguida, debe inspeccionarse el cuello uterino con bajo aumento (5x a 10x), en busca de zonas obvias de anormalidad (por ejemplo, leucoplasia).
Aplique solución salina isotónica
Se aplica solución salina isotónica al cuello uterino con
un rociador o con torundas de algodón y después se
retira el exceso de líquido. Esto no es tan solo la manera
ideal de realizar una inspección preliminar en busca de
anomalías superficiales (por ejemplo, leucoplasia o
condilomas), sino también la mejor manera de examinar
en detalle los capilares y vasos sanguíneos superficiales
del cuello uterino. Como auxiliares para el examen de
los vasos sanguíneos se emplean los filtros verde o azul
del colposcopio, que intensifican el contraste de los
vasos, y un mayor aumento (cerca de 15x). Si bien
algunos colposcopistas experimentados no realizan
sistemáticamente una inspección después de aplicar la
solución salina, sino que proceden de inmediato a la
aplicación de ácido acético, se dice que debe
efectuarse la inspección en todos los casos, ya que
permite tomar nota de la ubicación de los vasos
anormales e integrar esta información con los
resultados de los pasos subsecuentes, lo cual
determinará el sitio apropiado para tomar una o varias
biopsias, en caso necesario. La aplicación de ácido
acético al cuello uterino, e incluso la de solución
yodoyodurada de Lugol, puede ocasionar hinchazón de
los tejidos y la consiguiente opacidad. La hinchazón y la
opacidad tienden a enmascarar algunos detalles de los
vasos del tejido subepitelial, de modo que siempre es
mejor evaluar los capilares y los vasos con solución
salina antes de aplicar cualquier otra solución.
La otra tarea importante en este punto es identificar los bordes distal y proximal de la zona de transformación. El borde interno se define por la totalidad de la circunferencia de la unión escamoso-cilíndrica. Cuando la unión se localiza proximal al orificio cervical externo, dentro del conducto, hace falta un esfuerzo adicional para visualizar toda la unión. Si la unión está bastante cerca del orificio cervical externo, en ocasiones es posible verla si se abren las valvas del espéculo vaginal y, con un aplicador de punta de algodón, se levanta el labio anterior o se baja el labio posterior del cuello. También puede usarse un espéculo endocervical (figura 4.6) o las ramas de una pinza de disección larga, lo que a menudo permitirá inspeccionar una porción mayor del conducto. La habilidad para estas maniobras se adquiere con la práctica. Si no se visualiza la unión escamoso-cilíndrica en su toda su circunferencia, el procedimiento colposcópico se considera inadecuado o insatisfactorio (véase el capítulo 6).
El límite distal de la zona de transformación, es decir, la ubicación de la unión escamoso-cilíndrica original, puede identificarse si se observan las aberturas de los folículos de Naboth más distales en los labios del cuello uterino y se les conecta mediante una línea imaginaria (figura 5.1).
La otra tarea importante en este punto es identificar los bordes distal y proximal de la zona de transformación. El borde interno se define por la totalidad de la circunferencia de la unión escamoso-cilíndrica. Cuando la unión se localiza proximal al orificio cervical externo, dentro del conducto, hace falta un esfuerzo adicional para visualizar toda la unión. Si la unión está bastante cerca del orificio cervical externo, en ocasiones es posible verla si se abren las valvas del espéculo vaginal y, con un aplicador de punta de algodón, se levanta el labio anterior o se baja el labio posterior del cuello. También puede usarse un espéculo endocervical (figura 4.6) o las ramas de una pinza de disección larga, lo que a menudo permitirá inspeccionar una porción mayor del conducto. La habilidad para estas maniobras se adquiere con la práctica. Si no se visualiza la unión escamoso-cilíndrica en su toda su circunferencia, el procedimiento colposcópico se considera inadecuado o insatisfactorio (véase el capítulo 6).
El límite distal de la zona de transformación, es decir, la ubicación de la unión escamoso-cilíndrica original, puede identificarse si se observan las aberturas de los folículos de Naboth más distales en los labios del cuello uterino y se les conecta mediante una línea imaginaria (figura 5.1).
 Figura 4.6 : Espéculo endocervica...
Figura 4.6 : Espéculo endocervica... Figura 5.1 : Método para identific...
Figura 5.1 : Método para identific...Aplique el ácido acético
Este paso puede llevarse a cabo usando ácido acético
glacial diluido en una solución entre el 3% y el 5%. Es
preferible usar ácido acético diluido al 5%, ya que los
cambios de acetoblanqueo pueden ser más rápidos y
más evidentes que con una solución entre el 3% y el 4%.
Si se usa vinagre de mesa blanco, generalmente es ácido
acético al 5%, pero vale la pena confirmar la
concentración de la solución. Los dos objetivos
principales de aplicar el ácido acético son, en primer
lugar, efectuar otra inspección de toda la unión
escamoso-cilíndrica nueva y, en segundo lugar, detectar
y evaluar cualquier área atípica o anormal de la zona de
transformación. El ácido acético debe aplicarse
profusamente al cuello uterino con un hisopo con punta
de algodón, con torundas de algodón, con una gasa de 5
x 5 cm o con un rociador, de modo que cubra toda la
superficie cervical, incluido el orificio cervical externo.
Enjugar el cuello uterino varias veces con una torunda de algodón u otro aplicador grande ayuda a coagular y retirar el moco, lo cual a su vez contribuye a que el ácido acético penetre por completo en el epitelio. Puede ser difícil extraer el moco del conducto, pero es posible, y bastante fácil, empujarlo momentáneamente hacia el interior del conducto con una torunda de algodón empapada en ácido acético, sobre todo si el moco impide evaluar alguna característica importante, como la unión escamoso-cilíndrica. En este caso, la torunda también sirve para aplicar el ácido a la unión escamoso-cilíndrica, que puede estar proximal al orificio cervical, y para manipular el cuello uterino a fin de ver puntos de interés que de otro modo quedan ocultos. Este paso requiere de paciencia, porque el efecto de acetoblanqueo se instala gradualmente en el curso de unos 60 segundos y puede desaparecer pasado ese lapso. Por consiguiente, puede repetirse la aplicación del ácido acético cada 2 a 3 minutos durante el examen. Para ello es posible usar la misma torunda y aprovechar el ácido acético que se acumula en la cara posterior de la vagina.
Enjugar el cuello uterino varias veces con una torunda de algodón u otro aplicador grande ayuda a coagular y retirar el moco, lo cual a su vez contribuye a que el ácido acético penetre por completo en el epitelio. Puede ser difícil extraer el moco del conducto, pero es posible, y bastante fácil, empujarlo momentáneamente hacia el interior del conducto con una torunda de algodón empapada en ácido acético, sobre todo si el moco impide evaluar alguna característica importante, como la unión escamoso-cilíndrica. En este caso, la torunda también sirve para aplicar el ácido a la unión escamoso-cilíndrica, que puede estar proximal al orificio cervical, y para manipular el cuello uterino a fin de ver puntos de interés que de otro modo quedan ocultos. Este paso requiere de paciencia, porque el efecto de acetoblanqueo se instala gradualmente en el curso de unos 60 segundos y puede desaparecer pasado ese lapso. Por consiguiente, puede repetirse la aplicación del ácido acético cada 2 a 3 minutos durante el examen. Para ello es posible usar la misma torunda y aprovechar el ácido acético que se acumula en la cara posterior de la vagina.
Aplique la solución yodoyodurada de Lugol (prueba de Schiller)
Las células epiteliales escamosas normales (tanto las
originales como las células metaplásicas maduras)
contienen depósitos de glucógeno que se tiñen de color
castaño caoba o casi negro al aplicarles una solución
que contiene yodo, como la solución de Lugol. En
cambio, el epitelio cilíndrico normal no contiene
glucógeno y no capta el yodo ni se tiñe. De manera
análoga, la metaplasia escamosa inmadura, el epitelio
inflamatorio y en regeneración y la zona de
transformación congénita contienen muy poco o nada
de glucógeno y no se tiñen con el yodo, o lo hacen solo
parcialmente. Los condilomas también se tiñen
parcialmente con el yodo o no se tiñen en absoluto. Las
zonas de transformación anormales, como aquellas con
neoplasia intraepitelial cervical (NIC) o cáncer invasor,
contienen muy poco o ningún glucógeno. El grado de
diferenciación de las células en una lesión escamosa
preneoplásica determina la cantidad de glucógeno
intracelular y, en consecuencia, la intensidad de la
tinción observada. Por consiguiente, según los diversos
grados de la NIC, es de esperarse toda una gama de
coloración, desde el castaño pálido hasta el amarillo
mostaza. En general, la NIC de alto grado capta menos
el yodo y produce zonas de color amarillo mostaza o
azafrán. En algunos casos de NIC de alto grado, la
aplicación enérgica o repetida de yodo a veces puede
desprender el epitelio anormal; el estroma subyacente
se verá pálido, ya que carece de glucógeno.
Es importante integrar siempre los resultados de las pruebas con solución salina, ácido acético y yodo para hacer una evaluación colposcópica. La prueba de Schiller también es muy útil para determinar si existen lesiones vaginales. La aplicación de la solución yodoyodurada delineará claramente los bordes de una lesión antes de tomar una biopsia o intentar un tratamiento.
Es importante integrar siempre los resultados de las pruebas con solución salina, ácido acético y yodo para hacer una evaluación colposcópica. La prueba de Schiller también es muy útil para determinar si existen lesiones vaginales. La aplicación de la solución yodoyodurada delineará claramente los bordes de una lesión antes de tomar una biopsia o intentar un tratamiento.
Tome biopsias del cuello uterino, si es necesario
Una vez que se detecta una zona de transformación
anormal, debe evaluarse el área y compararla con el
resto del cuello uterino. Si se encuentra cualquier otra
área anormal, el colposcopista deberá decidir en ese
momento de dónde tomar una o varias biopsias. Resulta
esencial obtener una o más biopsias con sacabocado,
dirigidas, de las zonas que la colposcopia identifique
como anormales o dudosas. La biopsia debe tomarse del
área de la lesión que muestre las peores características
y esté más cercana a la unión escamoso-cilíndrica.
Siempre debe efectuarse el proceso bajo control
colposcópico, aplicando con firmeza la pinza para
biopsia (figura 4.8), con las mandíbulas bien abiertas
(figura 5.2), a la superficie cervical en duda. Con esta
maniobra, el cuello uterino puede retroceder un poco,
pero esto es normal.
Para obtener una muestra de tejido, la pinza para biopsia se dirige bajo visión colposcópica a la zona de donde se obtendrá la biopsia. El cuello uterino tiende a resbalarse bajo la presión, pero suele ser fácil sujetarlo y obtener el tejido si la pinza para biopsia tiene bordes cortantes anchos y bien afilados, con uno o dos dientes para anclar la pinza en el momento de tomar la biopsia (figura 5.2). También puede usarse una pinza de Pozzi para fijar el cuello uterino antes de tomar la biopsia. Entonces, se cierran las mandíbulas de la pinza completamente, se extrae la muestra y se coloca de inmediato en formol. La biopsia debe ser lo bastante profunda para obtener estroma, a fin de observar si hay invasión. El corte debe hacerse mediante el cierre rápido y firme de la pinza. Debe evitarse abrir y cerrar la pinza varias veces o girarla, ya que eso puede machacar la muestra de tejido. El procedimiento suele ser indoloro si se lleva a cabo de manera eficaz, con una pinza para biopsia dentada y bien afilada. A veces es útil sujetar el posible sitio de biopsia con un gancho para piel; si es difícil, se debe hacer solo con la pinza. Una vez tomada la biopsia, es aconsejable indicar el sitio de donde se tomó en un diagrama del cuello uterino del formulario de registro. Es importante colocar la muestra en un frasco rotulado, con formol al 10%. El sitio de la biopsia o biopsias puede cauterizarse con solución de Monsel o con una barra de nitrato de plata al concluir el procedimiento, para controlar la hemorragia.
Para obtener una muestra de tejido, la pinza para biopsia se dirige bajo visión colposcópica a la zona de donde se obtendrá la biopsia. El cuello uterino tiende a resbalarse bajo la presión, pero suele ser fácil sujetarlo y obtener el tejido si la pinza para biopsia tiene bordes cortantes anchos y bien afilados, con uno o dos dientes para anclar la pinza en el momento de tomar la biopsia (figura 5.2). También puede usarse una pinza de Pozzi para fijar el cuello uterino antes de tomar la biopsia. Entonces, se cierran las mandíbulas de la pinza completamente, se extrae la muestra y se coloca de inmediato en formol. La biopsia debe ser lo bastante profunda para obtener estroma, a fin de observar si hay invasión. El corte debe hacerse mediante el cierre rápido y firme de la pinza. Debe evitarse abrir y cerrar la pinza varias veces o girarla, ya que eso puede machacar la muestra de tejido. El procedimiento suele ser indoloro si se lleva a cabo de manera eficaz, con una pinza para biopsia dentada y bien afilada. A veces es útil sujetar el posible sitio de biopsia con un gancho para piel; si es difícil, se debe hacer solo con la pinza. Una vez tomada la biopsia, es aconsejable indicar el sitio de donde se tomó en un diagrama del cuello uterino del formulario de registro. Es importante colocar la muestra en un frasco rotulado, con formol al 10%. El sitio de la biopsia o biopsias puede cauterizarse con solución de Monsel o con una barra de nitrato de plata al concluir el procedimiento, para controlar la hemorragia.
 Figura 4.8 : Pinza de biopsia cerv...
Figura 4.8 : Pinza de biopsia cerv... Figura 5.2 : Técnica de biopsia: D...
Figura 5.2 : Técnica de biopsia: D...Aplique solución de Monsel después de la biopsia
Es común realizar hemostasia con el uso de solución de
Monsel (subsulfato férrico) en el sitio de la biopsia. Esto
se logra ejerciendo una suave presión con un hisopo con
punta de algodón impregnado con solución de Monsel
(véase el anexo 3). La solución de Monsel es el agente
hemostático más usado para después de la biopsia o la
escisión cervicales, y funciona bien cuando tiene una
consistencia espesa, como la del dentífrico. La
consistencia pastosa se logra exponiendo la solución
base al aire en un envase pequeño, lo que ocasiona
evaporación y espesamiento del agente, o con un horno
de microondas. Esta consistencia puede mantenerse si
se conserva la pasta en un envase cerrado y se agrega
una pequeña cantidad de solución de Monsel cuando se
seque y se vuelva demasiado espesa.
También puede usarse una barra de nitrato de plata para cauterizar el sitio de la biopsia. La acción hemostática de estos productos químicos es mucho mejor si se aplica la sustancia con prontitud, antes de que la zona empiece a sangrar, para permitir el contacto directo del producto con el tejido en lugar de que lo haga con la sangre.
También puede usarse una barra de nitrato de plata para cauterizar el sitio de la biopsia. La acción hemostática de estos productos químicos es mucho mejor si se aplica la sustancia con prontitud, antes de que la zona empiece a sangrar, para permitir el contacto directo del producto con el tejido en lugar de que lo haga con la sangre.
Haga un legrado endocervical, si es necesario
Hay tres circunstancias comunes en las cuales debe
realizarse un legrado endocervical (LEC), para lo cual
se usa una legra o cucharilla endocervical (figura 4.7).
En el primer caso, si el examen colposcópico del
ectocérvix no muestra ninguna anormalidad, pero la
mujer fue remitida por una anomalía citológica, debe
efectuarse un LEC para evaluar adecuadamente el
conducto cervical, que puede contener un cáncer
invasor oculto o alguna otra lesión. En el segundo caso,
si la citología de envío indica que puede haber
una lesión glandular, debe realizarse un LEC
(independientemente de los hallazgos del examen
colposcópico). En el tercer caso, debe hacerse un LEC
si el examen colposcópico resultó insatisfactorio (se
haya descubierto o no una lesión cervical). No
obstante, debe señalarse que el LEC brinda muy
escasos resultados en manos inexpertas, ya que a
menudo las muestras tomadas son inadecuadas. Así
pues, en tales situaciones, un LEC negativo no debe
tomarse como prueba inequívoca de ausencia de
neoplasia en el conducto cervical.
En las tres situaciones mencionadas, y en particular en el caso de una lesión acetoblanca que se extiende hacia el conducto, puede ser prudente extirpar el cuello uterino con un cono (mediante escisión electroquirúrgica con asa o conización con bisturí frío, según convenga; véanse los capítulos 11 y 13). Sin embargo, esta medida genera una enorme carga de trabajo para los servicios de histopatología y, como tal, puede no ser factible en varios países del África subsahariana y otras regiones en desarrollo con servicios de histopatología sumamente limitados o que no cuentan con ellos. Al valorar a las pacientes en un medio así, queda a discreción del colposcopista el decidir si debe realizarse un LEC o una biopsia de cono. Debido al riesgo de un efecto adverso sobre el desenlace del embarazo, el LEC está absolutamente contraindicado en las mujeres embarazadas.
Antes de hacer el LEC, el fondo de saco posterior debe estar seco, para evitar que el tejido legrado se pierda en la solución de ácido acético que se acumuló durante su aplicación al cuello uterino. Durante el LEC, el colposcopista sostiene la legra o cucharilla como un lápiz y raspa el conducto cervical con movimientos firmes, cortos y lineales cortos, lineales hasta tomar muestras de su totalidad. La legra debe permanecer dentro del conducto durante todo el procedimiento. Al retirarla, hay que tener cuidado de hacerla girar, para que los contenidos de la cucharilla salgan en ella. El material extraído debe ponerse ya sea sobre una gasa o sobre un pedazo de papel marrón y colocarse de inmediato en formol. Puede extraerse cualquier tejido residual del conducto con una pinza. Para evitar la posible confusión de tomar involuntariamente muestras de una lesión visible en el ectocérvix o de incluir tejido residual de una biopsia exocervical cercana al orificio cervical externo en la muestra de la legra endocervical, algunos colposcopistas realizan un LEC bajo control colposcópico antes de tomar la biopsia cervical.
En las tres situaciones mencionadas, y en particular en el caso de una lesión acetoblanca que se extiende hacia el conducto, puede ser prudente extirpar el cuello uterino con un cono (mediante escisión electroquirúrgica con asa o conización con bisturí frío, según convenga; véanse los capítulos 11 y 13). Sin embargo, esta medida genera una enorme carga de trabajo para los servicios de histopatología y, como tal, puede no ser factible en varios países del África subsahariana y otras regiones en desarrollo con servicios de histopatología sumamente limitados o que no cuentan con ellos. Al valorar a las pacientes en un medio así, queda a discreción del colposcopista el decidir si debe realizarse un LEC o una biopsia de cono. Debido al riesgo de un efecto adverso sobre el desenlace del embarazo, el LEC está absolutamente contraindicado en las mujeres embarazadas.
Antes de hacer el LEC, el fondo de saco posterior debe estar seco, para evitar que el tejido legrado se pierda en la solución de ácido acético que se acumuló durante su aplicación al cuello uterino. Durante el LEC, el colposcopista sostiene la legra o cucharilla como un lápiz y raspa el conducto cervical con movimientos firmes, cortos y lineales cortos, lineales hasta tomar muestras de su totalidad. La legra debe permanecer dentro del conducto durante todo el procedimiento. Al retirarla, hay que tener cuidado de hacerla girar, para que los contenidos de la cucharilla salgan en ella. El material extraído debe ponerse ya sea sobre una gasa o sobre un pedazo de papel marrón y colocarse de inmediato en formol. Puede extraerse cualquier tejido residual del conducto con una pinza. Para evitar la posible confusión de tomar involuntariamente muestras de una lesión visible en el ectocérvix o de incluir tejido residual de una biopsia exocervical cercana al orificio cervical externo en la muestra de la legra endocervical, algunos colposcopistas realizan un LEC bajo control colposcópico antes de tomar la biopsia cervical.
 Figura 4.7 : Legra o cureta endoce...
Figura 4.7 : Legra o cureta endoce...Inspeccione las paredes vaginales, la vulva, el periné y la región perianal
Al momento de retirar el espéculo, deben
inspeccionarse las paredes vaginales y, en seguida, el
epitelio vulvar, perineal y perianal. Se bañan estas
superficies con ácido acético y, tras un par de minutos,
se observan y se evalúan las zonas acetoblancas. No hay
un acuerdo general sobre si estas zonas deben
examinarse así, pero parece razonable hacerlo, dado
que la exploración entraña muy poco tiempo y esfuerzo
adicionales y que el VPH tiene propensión a infectar
estas zonas y causar lesiones intraepiteliales, la mayoría
de las cuales son susceptibles de tratamiento.
Tacto vaginal bimanual y tacto rectal
Algunos médicos consideran que deben realizarse un
tacto vaginal bimanual y un tacto rectal antes de la
colposcopia, otros creen que deben hacerse después y
unos cuantos no los incluyen como parte del protocolo
normal en la consulta de colposcopia. Si se realiza antes
de la colposcopia, debe usarse solamente agua como
lubricante. A pesar de esta falta de acuerdo, el tacto
vaginal bimanual y el tacto rectal pueden proporcionar*
información sobre la orientación del eje de la vagina
antes de insertar el espéculo vaginal, y permiten palpar
el cuello uterino en busca de nódulos o dureza y masas
en otras estructuras pélvicas, como los ovarios y el
útero. Se ha sostenido que el reconocer otras
anomalías, como la presencia de fibroides uterinos de
gran tamaño, es importante para planear el mejor
tratamiento para la paciente.
Explique a la paciente los hallazgos
Una vez que la paciente se haya vestido, explique
cuidadosamente los hallazgos del examen y déle la
oportunidad de hacer preguntas. Comente el plan de
tratamiento, haga hincapié en la importancia de un
seguimiento adecuado y aborde los posibles obstáculos
para el cumplimiento.
Registre los hallazgos
Deben registrarse los hallazgos del examen colposcópico
con ayuda de los formularios apropiados, que se
archivarán de manera tal que puedan consultarse
fácilmente.
Si la mujer está embarazada
Los efectos del embarazo sobre el cuello uterino son
edema, aumento en el área del epitelio, dilatación y
abertura del orificio cervical externo y eversión. Al
avanzar el embarazo, estos cambios se acentúan, de
modo que un examen inadecuado al inicio del embarazo
puede volverse adecuado en una etapa posterior debido
a la eversión. Sin embargo, ciertas dificultades de la
exploración se incrementan con el transcurso del
embarazo: las paredes vaginales tienden a ser
redundantes y a colapsarse, lo que dificulta la visión; el
moco cervical aumenta; la mayor vascularidad favorece
la presencia de hemorragia; el patrón de los vasos
sanguíneos en el tejido seudodecidual cervical puede
semejar un cáncer invasor; y la NIC adquiere el aspecto
de un grado más avanzado del que en realidad tiene
(por el mayor tamaño, el edema y el patrón vascular).
Por todo ello, se requiere una considerable experiencia
para la colposcopia durante el embarazo.
Los pasos del procedimiento colposcópico en una mujer embarazada son similares a los ya descritos, pero debe tenerse más cuidado para no lesionar ningún tejido al realizar el tacto vaginal o insertar el espéculo. Si se necesita obtener una muestra para citología, puede hacerse con espátula, aplicando una presión suave para no causar una hemorragia. Algunos prefieren tomar la muestra para citología al final de la colposcopia, para evitar una hemorragia inducida que pueda enmascarar el campo colposcópico, pero hay riesgo de que la muestra sea hipocelular y deficiente, por la eliminación de las células durante los diferentes pasos del procedimiento colposcópico.
Conforme avanza el embarazo, la biopsia cervical se asocia con una mayor probabilidad de hemorragia, más profusa y que a menudo puede ser difícil de controlar. Siempre deben ponderarse los riesgos de la biopsia contra el riesgo de pasar por alto un cáncer invasor en estadios iniciales. Debe tomarse una biopsia o realizarse una escisión en cuña de toda lesión sospechosa de ser un cáncer invasor. Es recomendable usar una pinza para biopsia bien afilada, que desgarra menos los tejidos. La biopsia siempre debe efectuarse bajo visión colposcópica, a fin de controlar su profundidad. Para reducir al mínimo la hemorragia, es útil aplicar de inmediato solución de Monsel o nitrato de plata en el sitio de biopsia, dejar a la paciente en reposo durante los siguientes 15 a 30 minutos y usar un tampón o algún otro paquete hemostático que ejerza presión sobre el sitio de la biopsia. Algunas mujeres pueden requerir una inyección de vasopresina en el cuello uterino o puntos de sutura para lograr la hemostasia. A fin de evitar un esfacelo tisular intenso por la solución de Monsel, no deben dejarse los paquetes hemostáticos en la vagina más de unas cuantas horas después de aplicar la pasta. Otra opción en las mujeres embarazadas es tomar la biopsia cervical con un asa de diatermia. Si la colposcopia es inadecuada y la citología sugiere un cáncer invasor, debe realizarse una conización, de preferencia en el segundo trimestre. Las lesiones no invasoras pueden evaluarse después del parto.
Los pasos del procedimiento colposcópico en una mujer embarazada son similares a los ya descritos, pero debe tenerse más cuidado para no lesionar ningún tejido al realizar el tacto vaginal o insertar el espéculo. Si se necesita obtener una muestra para citología, puede hacerse con espátula, aplicando una presión suave para no causar una hemorragia. Algunos prefieren tomar la muestra para citología al final de la colposcopia, para evitar una hemorragia inducida que pueda enmascarar el campo colposcópico, pero hay riesgo de que la muestra sea hipocelular y deficiente, por la eliminación de las células durante los diferentes pasos del procedimiento colposcópico.
Conforme avanza el embarazo, la biopsia cervical se asocia con una mayor probabilidad de hemorragia, más profusa y que a menudo puede ser difícil de controlar. Siempre deben ponderarse los riesgos de la biopsia contra el riesgo de pasar por alto un cáncer invasor en estadios iniciales. Debe tomarse una biopsia o realizarse una escisión en cuña de toda lesión sospechosa de ser un cáncer invasor. Es recomendable usar una pinza para biopsia bien afilada, que desgarra menos los tejidos. La biopsia siempre debe efectuarse bajo visión colposcópica, a fin de controlar su profundidad. Para reducir al mínimo la hemorragia, es útil aplicar de inmediato solución de Monsel o nitrato de plata en el sitio de biopsia, dejar a la paciente en reposo durante los siguientes 15 a 30 minutos y usar un tampón o algún otro paquete hemostático que ejerza presión sobre el sitio de la biopsia. Algunas mujeres pueden requerir una inyección de vasopresina en el cuello uterino o puntos de sutura para lograr la hemostasia. A fin de evitar un esfacelo tisular intenso por la solución de Monsel, no deben dejarse los paquetes hemostáticos en la vagina más de unas cuantas horas después de aplicar la pasta. Otra opción en las mujeres embarazadas es tomar la biopsia cervical con un asa de diatermia. Si la colposcopia es inadecuada y la citología sugiere un cáncer invasor, debe realizarse una conización, de preferencia en el segundo trimestre. Las lesiones no invasoras pueden evaluarse después del parto.



